Le infezioni osteoarticolari sono in costante aumento, soprattutto in età pediatrica. L’osteomielite rientra tra le infezioni ossee sostenute da agenti patogeni specifici che necessitano di una diagnosi tempestiva e di un trattamento adeguato al fine di evitare la cronicizzazione e sequele invalidanti. Spesso diagnosticata con ritardo, dovrebbe essere considerata un’urgenza clinica per ridurre al minimo gli esiti.
Definizione e tipologie di osteomielite
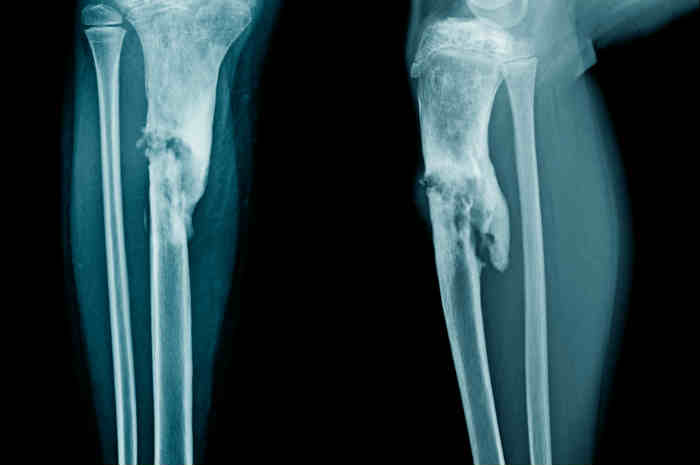
Le infezioni osteoarticolari sono più frequenti nelle ossa lunghe (femore, tibia, omero o calcagno le più colpite)
Le infezioni osteoarticolari possono interessare qualsiasi segmento osseo anche se sono più frequenti nelle ossa lunghe (femore, tibia, omero o calcagno le più colpite). Il processo infettivo può essere localizzato solo nell’osso e in questo caso si parla di osteite oppure, come accade di frequente, può estendersi ai tessuti circostanti.
In base al tessuto colpito si distinguono:
- Osteo-condrite se estesa alle cartilagini
- Osteo-artrite se estesa alle articolazioni
- Osteo-mielite se estesa al midollo osseo
L’osteomielite è un’infezione batterica dell’osso e della relativa cavità midollare. Può esordire in qualunque periodo della vita, ma le forme acute sono più frequenti in età pediatrica.
La prima grande distinzione va fatta tra Osteomielite Acuta (OMA) se la durata della malattia è inferiore a 2 settimane e Osteomielite Cronica (OMC) se si protrae per più di 3 mesi.
L’Osteomielite Acuta si distingue a sua volta in:
- Osteomielite acuta ematogena
- Osteomielite da inoculazione diretta o per contiguità
L’Osteomielite Cronica viene distinta in:
- Osteomielite cronica secondaria
- Osteomieliti croniche “ab initio”
Quelle ab-initio si differenziano in “ascesso centrale di Brodie” e “osteomielite eburneizzante di Garrè”.
Stadiazione dell’osteomielite cronica
L’Osteomielite cronica (OMC) viene stadiata secondo la classificazione di Cierny-Mader (UTMB).
I pazienti sono identificati in gruppi, che indicano la condizione clinica e la strategia terapeutica medica e in stadi, che definiscono la situazione anatomo-patologica e la relativa indicazione chirurgica.
|
Gruppo A: condizioni generali e immunitarie nella norma Gruppo B S/L: il gruppo B è compromesso da patologie sistemiche (S) o locali (L). Le compromissioni sistemiche più comuni sono: tabagismo, alcolismo, immunodepressione, patologie d’organo, ipossia cronica. Le locali interessano l’arto sede di Osteomielite Cronica: arterite, stasi venosa, stasi linfatica, fibrosi da raggi, estese cicatrici Gruppo C: pazienti non suscettibili di trattamento chirurgico per età avanzata, lunga cronicità dell’infezione, stati particolarmente debilitati, complessità di trattamento, alto rischio di insuccesso terapeutico |
Stadio I: osteomielite midollare. Monocompartimentale: l’infezione interessa esclusivamente la cavità midollare di un segmento osseo Stadio II: osteomielite superficiale. Monocompartimentale: la necrosi settica ossea interessa una frazione della corticale ossea e non raggiunge lo spazio midollare Stadio III: osteomielite localizzata. La Osteomielite Cronica è diffusa nello spazio midollare e corticale a tutto spessore Stadio IV: osteomielite diffusa. Analogo al III ma più esteso. Sono incluse le pseudoartrosi e le protesi infette |
Cause di osteomielite
L’osteomielite ha una patogenesi ben nota. L’infezione può arrivare alle ossa attraverso 3 modalità:
- Via ematogena: può succedere che un’infezione acuta di un qualunque distretto (ad esempio un’infezione delle vie respiratorie) possa trasformarsi in batteriemia (quindi passaggio del batterio nel sangue) per poi depositarsi nel tessuto osseo
- Contiguità o contaminazione diretta (attraverso escoriazioni e ferite)
- Contiguità o contaminazione indiretta da un focolaio infettivo adiacente (processo più raro)
Il trauma spesso predispone all’insorgenza dell’osteomielite. Gli agenti patogeni responsabili del processo infettivo sono più comunemente lo Staphylococcus aureus, lo Streptococcus pyogenes, l’Escherichia Coli, la Kingella Kingae.
Le infezioni da Staphylococcus aureus meticillino-resistente (MRSA) sono sempre più frequenti. Anche la salmonella può essere responsabile di un’osteomielite soprattutto in soggetti con anemia falciforme e lo Pseudomonas aeruginosa dopo una ferita.
Segni e sintomi di osteomielite
La forma acuta di osteomielite, più frequente in età pediatrica, si presenta con sintomi classici propri di un’infezione, sintomi locali e generali come:
- Febbre (temperatura più elevata se l’infezione è provocata dallo Staphylococcus aureus meticillino-resistente (MRSA)
- Tumefazione locale con dolore (sia spontaneo sia alla pressione che si aggrava col passare dei giorni), rossore, calore, iperemia cutanea
- Compromissione funzionale locale o generale (l’arto compromesso non viene utilizzato o in caso di coinvolgimento degli arti inferiori possibile zoppia o allettamento)
I sintomi di una osteomielite cronica hanno invece i caratteri propri di cronicità:
- Febbre di scarsa entità
- Dolore locale pressante saltuario o continuo. Viene spesso descritto un dolore pulsante
- Presenza di fistole con rifornimento purulento
- Tumefazione dura o alterazione del trofismo cutaneo e discromia tissutale
- Deformazione tibiale quando la forma cronica persevera da anni
- Alternanza di periodi di completo benessere
Diagnosi di osteomielite
La diagnosi di osteomielite è essenzialmente clinica. In caso di segni clinici come febbre, dolore osseo localizzato, edema ed eritema, dovrebbero essere sempre eseguite le emocolture per permettere l’identificazione dell’agente eziologico che è fondamentale per impostare la giusta terapia.
È possibile utilizzare a questo scopo anche l’aspirato di materiale purulento dall’osso. Vanno eseguiti inoltre esami ematochimici come VES (velocità di eritrosedimentazione e PCR - proteina C reattiva.
La radiografia permetterà di escludere fratture, ma generalmente è negativa per diagnosi di osteomielite per i primi 10-12 giorni circa. La Risonanza Magnetica – RMN è l’esame gold standard per identificare precocemente i processi infettivi, ma spesso è di difficile esecuzione soprattutto in pazienti neonatali/pediatrici.
In caso di localizzazione incerta magari per la presenza di focolai multipli sarà necessaria la scintigrafia ossea.
Come si tratta l’osteomielite
Per una corretta terapia, la diagnosi precoce di Osteomielite deve essere accompagnata da un’altrettanto rapida diagnosi eziologica attraverso l’antibiogramma.
La terapia per l’osteomielite si basa essenzialmente sull’utilizzo di antibiotici mirati per via endovenosa e per un lungo lasso di tempo, seguita poi dal mantenimento con terapia antibiotica orale (almeno 3 settimane nelle forme acute, 4-8 settimane nelle forme croniche, possibilmente con terapia endovenosa, per i primi 15 giorni).
Nelle osteomieliti di tipo acuto, in presenza di ascessi e inefficace risposta alla terapia antibiotica bisogna procedere con svuotamento della cavità ascessuale con ago-aspirato, drenaggio e lavaggio con soluzione antisettica, seguita da antibiotico terapia post intervento per almeno 4-8 settimane. Risulta vantaggiosa anche l’associazione con Ossigeno terapia Iperbarica (OTI).
Nella osteomielite cronica invece il percorso terapeutico inizia con la stadiazione secondo la classificazione di Cierny-Mader seguita da una terapia medica e una successiva terapia chirurgica.
La terapia medica prevede:
- Immunoterapia di stimolazione batterica (ITSB) indicata per i gruppi A, B e C
- Ossigenoterapia iperbarica (OTI), indicata per i gruppi A, B e C: potenzia sia l’azione degli antibiotici sia l’immunoterapia di stimolazione batterica
- Terapia antibiotica soppressiva, indicata per i pazienti di gruppo C
La terapia chirurgica segue la terapia medica ed è basata come già detto sugli “stadi” che definiscono la situazione anatomo-patologica e la relativa indicazione chirurgica:
- Stadio I: pulizia dello spazio midollare, ABT mirata per 4/8 settimane, possibilmente associata a Ossigenoterapia Iperbarica
- Stadio II: pulizia chirurgica dei tessuti ossei necrotici e dei tessuti molli atrofici infetti
- Stadio III: pulizia chirurgica dei tessuti ossei necrotici e dei tessuti molli atrofici infetti e accorgimenti specifici per evitare il rischio di fratture patologiche
- Stadio IV: stessa procedura dello stadio III con utilizzo di fissatori esterni in caso di pseudoartrosi infetta
L’antibioticoterapia deve essere eseguita dunque con alti dosaggi e per un lungo periodo di tempo, almeno 6-8 settimane. È consigliabile seguire la terapia in regime di day hospital o a domicilio per evitare l’ospedalizzazione protratta.
Alcuni studi hanno dimostrato l’efficacia di una somministrazione continua tramite elastomero per alcuni farmaci con caratteristiche di stabilità dopo la ricostituzione di 24 ore, effetto tempo-dipendente e modalità di conservazione con temperatura < 25°C.
Nel trattamento dell’osteomielite da Gram negativi, ad esempio, l’utilizzo di ceftazidime in infusione continua tramite elastomero rappresenta una valida opzione, vantaggiosa per l’efficacia costante del farmaco, ma vantaggiosa anche per il paziente poiché non avrà limitazioni nella pratica quotidiana.















Commento (0)
Devi fare il login per lasciare un commento. Non sei iscritto ?