Piaghe da decubito o lesioni da pressione? Capire la differenza fra i due termini per comprendere la prevenzione e il trattamento di quello che è un fenomeno diffusissimo nei contesti di cura.
Piaghe da decubito o lesioni da pressione?
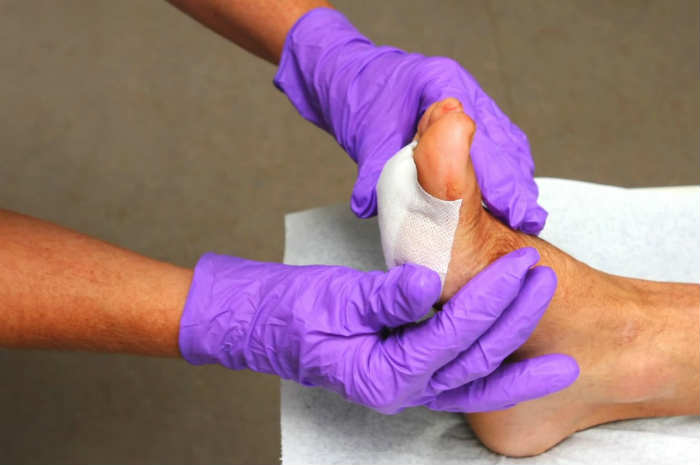
Piaghe da decubito o lesioni da pressione?
Quella delle lesioni cutanee è una realtà in crescita e in stretta correlazione all’aumento della popolazione anziana.
Una delle sfide più impegnative che gli operatori sanitari si ritrovano costantemente ad affrontare è proprio la prevenzione di una delle ricorrenti e più temute conseguenze dell’invecchiamento e dell’allettamento ospedaliero: le lesioni da pressione, che, oltre ad impattare negativamente sulla qualità di vita dei pazienti (e dei loro familiari), comportano anche un notevole onere socio-economico.
Le lesioni da pressione non sono un fenomeno nuovo. Le prime segnalazioni in letteratura risalgono a migliaia di anni fa. Negli ultimi decenni, le conoscenze raccolte e lo sviluppo della ricerca hanno condotto all'elaborazione di linee guida operative, strumenti per la valutazione dei rischi e programmi di prevenzione.
Dobbiamo però fare una precisazione sul termine esatto per definire quella che è una delle principali materie di studio e di aggiornamento degli infermieri oggi (infermieri specialisti in Wound Care).
Per anni abbiamo sentito parlare di piaghe da decubito, termine a volte ancora utilizzato, ma in realtà ormai desueto ed anche, se vogliamo, errato.
Perché non si chiamano piaghe da decubito
Perché è errato il termine piaghe da decubito? La risposta la troviamo nella fisiopatologia delle lesioni stesse.
Facciamo un salto indietro nella storia: nel 1930 Landy stabilì che la pressione arteriolare media della cute è di circa di 32 mmHg e quella venulare di circa 12 mmHg.
Il punto critico dello sviluppo di una lesione da pressione si raggiunge quando la forza comprimente fra superficie corporea e piano di appoggio è più alta della pressione presente nel distretto arteriolo-capillare, per cui viene a crearsi una condizione di ischemia.
Ciò si verifica quando in un'area di cute si applica una pressione superiore a 32mmHg per un periodo di tempo sufficientemente prolungato.
La formazione di una lesione da pressione, però, non è determinata solo dalle forze di compressione esercitate dall'esterno, ma anche da quelle di stiramento e di torsione a carico delle strutture vascolari e dai fenomeni di macerazione della cute, che contribuiscono in maniera significativa alla sua determinazione.
Le forze di stiramento e di torsione delle strutture vascolari si generano quando il paziente viene posto sul proprio letto in posizione seduta o semiseduta. In queste condizioni il paziente tende a scivolare: mentre però lo scheletro si muove, la cute viene trattenuta dall'attrito.
Lo stiramento delle strutture vascolari che ne consegue determina più facilmente la trombosi, aggravando l'ischemia.
Queste forze si applicano anche quando il paziente allettato viene spostato in maniera inadeguata, traumatizzando il reticolo vascolare sottocutaneo.
Ricapitolando, quindi, le forze di pressione non sono le sole a determinare la formazione di una lesione, ma vi contribuiscono anche le forze di stiramento o taglio, quelle di attrito o frizione, l'umidità, l'aumento della temperatura locale e l’apporto nutrizionale.
Da qui la definizione più corretta di lesioni da pressione: lesioni non determinate in realtà dal solo decubito del paziente, ma anche da situazioni dinamiche di mobilizzazione diretta e indiretta a cui la cute del paziente è sottoposta e che esercitano una pressione sulla cute stessa.
















Commento (0)
Devi fare il login per lasciare un commento. Non sei iscritto ?