L'idrosadenite suppurativa o acne inversa (HS) è una malattia cronica, infiammatoria, recidivante e debilitante della pelle, non di natura neoplastica che comporta un onere significativo per la persona. Tale patologia incide sulla qualità della vita dell’individuo causando depressione, stigma, inattività, disabilità lavorativa e compromissione della salute sessuale. La prevalenza dell’HS è stimata tra l’1% e il 4% della popolazione in generale (Garg et al, 2017, Ingram et al, 2018), ma la sua incidenza è aumentata fino a 11,4 % per 100.000. Fare diagnosi di idrosadenite suppurativa non è semplice: ad oggi non ci sono esami diagnostici o test specifici per identificare questa patologia. Il professionista sanitario che riconosce la patologia dovrebbe inviare i pazienti che presentano ascessi e/o cisti (localizzati a livello inguinale, ascellare, glutea) allo specialista dermatologo al fine di evitare diagnosi sbagliate che potrebbero prolungare la sofferenza della persona colpita.
Cos’è l’idrosadenite suppurativa
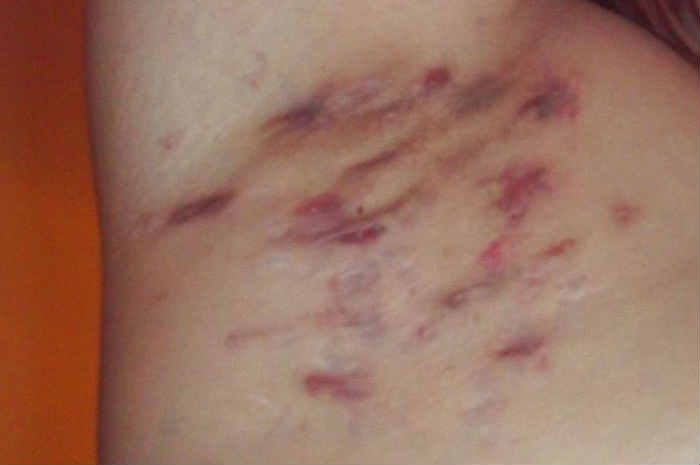
Idrosadenite suppurativa in regione ascellare
L’idrosadenite suppurativa (hidradenitis suppurativa, HS) è una dermatosi cronica e ricorrente del follicolo pilifero. Denominata anche apocrinite, acne inversa e malattia di Verneuil, si manifesta dopo la pubertà sotto forma di lesioni dolorose e infiammate, ubicate in profondità nelle zone del corpo che ospitano le ghiandole apocrine, quali le regioni ascellare, inguinale, genitofemorale, glutea, perineale e intramammaria.
L’acne inversa si manifesta generalmente intorno ai 20 anni, ma può insorgere a qualunque età. La prevalenza solitamente diminuisce dopo i 50-55 anni (WUWHS, 2016).
Sebbene le cause esatte di questa patologia siano tuttora sconosciute, le ricerche suggeriscono che le alterazioni della struttura del follicolo pilifero abbiano un ruolo importante nello sviluppo della malattia. È stato dimostrato che la formazione di un tappo di cheratina nei follicoli è un fenomeno iniziale e che la formazione delle ghiandole apocrine è una caratteristica secondaria.
Si ritiene che tale ostruzione possa verificarsi quando il sudore rimane intrappolato nei condotti delle ghiandole sudoripare, che si gonfiano e infine scoppiano o creano ascessi che si infiammano gravemente. In ogni caso la malattia non è contagiosa, non è causata da infezioni e non è dovuta a una scarsa igiene personale.
Scale di valutazione della gravità dell’idrosadenite suppurativa
Tra le scale di valutazione più usate per valutare l’idrosadenite suppurativa abbiamo la scala di Hurley e Punteggio Sartorius. Altri strumenti di valutazione usati nella pratica clinica o in corso di valutazione sono il PGA (Physician Global Assessment) e (Patient Global Assessment), l'HSSI (Hidradenitis Suppurativa Severity Index), HiSCR (Hidradenitis Suppurativa Clinical Response e l'AISI (Acne Inversa Severity Index).
Scala di Hurley
Risulta essere la scala di valutazione maggiormente usata e comprende 3 stadi:
- Lo stadio I si presenta sotto forma di lesioni isolate, senza tragitti fistolosi e cicatrici
- Lo stadio II è caratterizzato da uno o più ascessi ricorrenti con cicatrizzazione e formazione di tragitti fistolosi.
- Lo stadio III si manifesta con tratti interconnessi e ascessi multipli che interessano un’area estesa
Punteggio Sartorius
Il punteggio Sartorius risale al 2003 dal medico da cui prende il nome (Sartorius et al, 2003), è stato leggermente modificato da J. Revuz nel 2007 e infine dalla stessa Sartorius nel 2009.
I parametri di valutazione considerano:
- Il numero delle regioni anatomiche coinvolte
- Il tipo di lesioni presenti in ogni area coinvolta
- La distanza massima tra due lesioni rilevanti in ogni sede
Ad ogni valore ottenuto viene attribuito un punteggio. In generale un punteggio finale < 50 può essere associato ad una forma più lieve di idrosadenite suppurativa, un punteggio tra 50 e 94 ad una forma moderata mentre un punteggio ≥ 95 ad una forma più grave.
Naturalmente i risultati ottenuti dall'uso di questo calcolatore dovrebbero essere sempre associati alla valutazione di un dermatologo.
Correlazione di idrosadenite suppurativa e altre patologie
Evidenze scientifiche dimostrano che esiste associazione tra idrosadenite suppurativa e numerose malattie concomitanti e secondarie, quali obesità, sindrome metabolica, malattie infiammatorie intestinali come il morbo di Chron, carcinoma a cellule squamose, pioderma gangrenoso, sindrome SAPHO (sinovite, acne, pustolosi palmare-plantare, iperostosi, osteite), sindrome di Behçet, spondiloartropatia, pachionichia congenita, malattia di Dowling-Degos, sindrome cheratite-ittiosi-sordità, sindrome di Down, artrite reumatoide.
È stata riscontrata un’associazione di HS con patologie neoplastiche, in modo particolare HS con linfoma.
Uno studio retrospettivo caso-controllo pubblicato nel 2014 (Shlyankevich et al, 2014) ha determinato che circa il 2% della popolazione HS studiata portava una diagnosi di linfoma contro lo 0,5% nella popolazione di controllo. Si pensa che lo stato infiammatorio cronico causato da HS generi popolazioni cellulari che danno origine a linfomi maligni, tuttavia l'associazione tra HS e linfoma non è ben compresa e richiede ulteriori approfondimenti.
Patologie cardiovascolari
A gennaio del 2020 è stato pubblicato su Jama Dermatology uno studio di coorte, che ha osservato un aumento del rischio di eventi cerebrovascolari e cardiovascolari in pazienti con idrosadenite suppurrativa con un’incidenza analoga del 23% rispetto al gruppo di controllo, motivo per cui sono opportuni per i pazienti affetti un maggiore controllo ed esami di screening per identificare diagnosi precoce e fare prevenzione primaria (Sarah Reddy, BA et al, 2020).
Patologie endocrine
Si ritiene che la disfunzione ormonale sia coinvolta nella patogenesi dell'HS; sono state rilevate correlazioni tra HS con obesità e sindrome metabolica (Rodríguez-Zuñiga et al, 2019). Un’analisi trasversale condotta negli Stati Uniti ha esaminato anche la relazione tra sindrome dell’ovaio policistico (PCOS) e HS. Lo studio ha scoperto che la prevalenza di PCOS tra i pazienti con HS era del 9,0%, rispetto al 2,9% nei pazienti senza HS, che era statisticamente significativo (Garg et al, 2018).
Si pensa che i pazienti con HS abbiano un carico infiammatorio sistemico maggiore, che può essere associato ad un aumento dei fattori di rischio metabolico e cardiovascolare. In particolare, è stata ipotizzata un'associazione tra HS e obesità perché è noto che il tessuto adiposo rilascia citochine proinfiammatorie, come il fattore di necrosi tumorale-alfa e IL-6 (Lim and Oon, 2016; Sabat et al., 2012).
La prevalenza della sindrome metabolica nei pazienti con HS è stata stimata fino al 50,6%, che è significativamente maggiore della prevalenza della sindrome metabolica nella popolazione generale (Gold et al, 2014).
Una revisione sistematica del 2019 e una meta-analisi che comprende 12 studi (Phan et al, 2019) hanno trovato una percentuale significativamente più alta di diabete mellito in pazienti con HS rispetto a persone del gruppo di controllo.
Anche se i clinici dovrebbero essere a conoscenza dell'associazione tra HS e diabete mellito, la letteratura non indica la necessità di eseguire lo screening in tutti i pazienti con HS. Tuttavia, poiché l'obesità è altamente correlata al diabete mellito, i medici possono concentrarsi sull'ottimizzazione dello stile di vita, come perdita di peso, modificazione dietetica ed esercizio fisico.
HS e microbioma
Numerosi altri fattori sembrano importanti, tra cui la predisposizione genetica, il fumo, l'obesità e una risposta immunitaria aberrante alla flora commensale.
È stato suggerito che gli alcaloidi presenti nelle sigarette siano in grado di favorire la proliferazione dello Staphylococcus aureus, quindi di modificare il microbioma. Un’altra possibile causa è la secrezione di nicotina nel sudore, che può causare iperplasia epidermica, rilascio di TNFα, occlusione dei follicoli e riduzione dell’attività di macrofagi e linfociti (WUWH, 2016).
Dolore correlato a idrosadenite suppurativa e aspetto psicologico
Il dolore rappresenta uno dei sintomi più debilitanti di HS, anche se poco oggetto di studio, esaminato spesso come endpoint secondario nei vari trattamenti messi a confronto (Zarine S, et al, 2017).
Una recente revisione della gestione del dolore nella HS ha caratterizzato due tipi distinti di dolore correlato: acuto e cronico (Horvath B et al, 2015).
Il dolore acuto deriva da cisti infiammatorie, noduli e ascessi che si evolvono rapidamente e spesso richiedono un trattamento medico urgente per la gestione. Questo si presenta come dolore neuropatico caratterizzato da bruciore, dolore tensivo, trafittivo.
Il dolore cronico è associato a HS di grado più avanzato ed è un dolore nocicettivo, dipendente dallo stimolo, caratterizzato da parestesie, formicolii, pulsazione.
Si è osservato che una buona parte dei pazienti trovano sollievo con paracetamolo e tramadolo, alcuni si affidano a metodi alternativi, tipo applicazione di ghiaccio, con scarsi benefici (Horvath B et al, 2015).
Inoltre data la patologia così debilitante, la valutazione dell'onere psicologico dell'HS è fondamentale.
Le linee guida raccomandano analgesia per il controllo del dolore e supporto psicologico per aiutare la persona e la famiglia nella gestione del problema.
HS in ambito pediatrico e gravidanza
La letteratura descrive che il trattamento dell’HS pediatrico è limitato. Numerosi autori raccomandano un monitoraggio endocrinologico, in relazione ad insorgenza di sindrome metabolica e pubertà precoce.
Le linee guida raccomandando di evitare il trattamento con tetracicline nei bambini di età inferiore a 9 anni e acitretina in pazienti femmine durante l’età fertile, per altre considerazioni il trattamento è simile a quello degli adulti.
Per le donne in gravidanza, si suggerisce di evitare i retinoidi, gli agenti ormonali, la maggior parte degli antibiotici sistemici e la maggior parte dei farmaci immunosoppressori, cercare di limitarsi a trattamenti topici come prima linea di trattamento e procedure in sicurezza per via sistemica come seconda linea di trattamento.
Come si tratta l’idrosadenite suppurrativa
Il trattamento dell’idrosadenite suppurrativa dipende dal grado di gravità della patologia. Attualmente sono disponibili terapie sistemiche, terapie topiche, trattamento con laser, terapia fotodinamica e terapia chirurgiche.
Terapie chirurgiche per l’idrosadenite suppurrativa
- Incisione semplice con drenaggio: sebbene apporti sollievo parziale, è sconsigliata per l’elevato tasso di recidive. L’incisione semplice con drenaggio delle singole lesioni potrebbe apportare un sollievo parziale, ma è sconsigliata per via dell’alto tasso di recidive
- Procedure chirurgiche complesse: richiedono un rivestimento con lembi o innesti cutanei, hanno mostrato tassi di ricorrenza più bassi se confrontati con le escissioni parziali con sutura primaria
- Elettrochirurgia: ha determinato tassi di guarigione elevati nei pazienti con HS allo stadio I–II , l’escissione con peeling elettrochirurgico che preserva l’integrità della pelle e dei tessuti, la Skin-Tissue-sparing Excision with Electrosurgical Peeling (STEEP è una tecnica valida per il trattamento dei pazienti con HS allo stadio di Hurley II e III; si caratterizza per guarigione in tempi brevi, elevata soddisfazione dei pazienti e buoni risultati dal punto di vista estetico
- Laser a biossido di carbonio (CO2): offre un risultato rapido e incisivo, con un impatto significativo sulla qualità della vita. Questo trattamento è adatto per i pazienti affetti da malattia da lieve a grave e può essere eseguito in anestesia locale o generale. Il trattamento con laser a CO2, seguito da guarigione per seconda intenzione, consente una buona emostasi ed è associato a complicazioni minime, con cicatrici residue lineari e piatte. I risultati della procedura con il laser a CO2 sono soddisfacenti e caratterizzati da meno cicatrici e dolore rispetto alla terapia chirurgica tradizionale e alle lesioni non trattate
- Terapia fotodinamica (PDT): induce la necrosi selettiva delle cellule, rompe i biofilm e mostra effetti immunomodulatori. Sfrutta uno scambio di energia molecolare tra la luce visibile e un farmaco fotosensibile, che causa la produzione di specie reattive dell’ossigeno (ROS).
Terapia topica per l’idrosadenite suppurrativa
- Si sono dimostrati efficaci, sebbene per lesioni superficiali, il trattamento con clindamicina 1% considerando però che può portare delle resistenze batteriche, resorcinolo, preparati topici a base di Ketoprofene (WUWHS, 2016; Ali Alikhan, MD, et al, 2019)
- Lavaggio con clorexidina, applicazione di pomate ad ossido di zinco, i lavaggi con antisettici se presenti pustole, sono supportati da un parere di esperti (Ali Alikhan, MD, et al , 2019)
Terapia sistemica per l’idrosadenite suppurrativa
Antibiotici
L’utilizzo associato di rifampicina e clindamicina ha dato buoni risultati per idrosadenite di varia classificazione. In caso di HS grave rifampicina, moxifloxacina e metronidazolo, si è dimostrato molto efficace, riportando in 16 su 28 la totale guarigione (WUWHS, 2016).
Uno studio randomizzato e controllato ha messo a confronto tetraciclina, 500 mg due volte al giorno, con la clindamicina topica e ha dimostrato una riduzione del 30% di ascessi in entrambi i gruppi, ma i cambiamenti nei risultati riferiti dal paziente non erano significativi.
Immunosoppressori
Terapia con corticosteroidi sistemici, quali idrocortisone, desametasone e prendisolone vengono prescritti come terapia a breve termine, meno raccomandato il loro utilizzo a lungo termine.
La cliclosporina si è dimostrata molto efficace per dosi maggiori di 6 mg /kg giornaliere, mentre si è dimostrato molto limitato l’utilizzo di metotrexato, non riportando segni di guarigione significativi (WUWHS, 2016; Ali Alikhan, MD, et al, 2019).
Anche l'immunomodulazione sta rapidamente diventando la pietra angolare della terapia per HS da moderata a grave; è stato ufficialmente approvato negli U.S.A. l’Adalimumab, farmaco antitumorale per la cura della HS da moderata a grave con comprovato beneficio (Ali Alikhan, MD, et al, 2019). Queste ed altre terapie possono essere scelte dallo specialista dermatologo in base alla gravità della patologia.
Importanza di una diagnosi precoce
È di fondamentale importanza riconoscere segni e sintomi che caratterizzano la malattia con lo scopo di identificare il prima possibile la gravità della stessa e iniziare la terapia più indicata. La diagnosi precoce della patologia permette di ridurre i tempi di trattamento/guarigione anche in termini economico-sanitari, portando ad una diminuzione sia degli accessi ospedalieri sia delle complicanze.
Dato l’onere significativo che grava sulla qualità della vita dei pazienti affetti, il supporto psicologico è sicuramente un aspetto da non sottovalutare al fine di affrontare al meglio la patologia in ambito familiare e sociale.
Come dettato dal TIMERS, prezioso strumento per la presa in carico globale del paziente con ulcere cutanee anche gli aspetti culturali e socioeconomici, che devono essere considerati come elementi fondamentali per verificare il grado di compliance della persona al piano terapeutico (Atkin, L. et al, 2019).
L’infermiere specialista in Wound care è il professionista sanitario in grado di consigliare e indirizzare in maniera precoce la persona affetta da HS dal dermatologo, considera e informa la persona delle correlazioni con altre patologie, può fare educazione sanitaria mettendo al corrente la persona che presenta rischi associati alla patologia consigliandolo esami e visite di screening.
Può fornire consigli su come gestire in modo più appropriato le lesioni che si presentano, considerando terapie mirate e il TIMERS dando vita, laddove è possibile, al rapporto di collaborazione tra i due professionisti al fine di ottimizzare al meglio il processo di continuità assistenziale.
















Commento (0)
Devi fare il login per lasciare un commento. Non sei iscritto ?