La psoriasi è un disturbo autoimmune specifico dei tessuti, ad andamento cronico-recidivante che provoca chiazze gonfie, rosse e squamose sulla pelle. È caratterizzata da un aumento dell'attività miotica dell'epidermide con eziologia non ancora ben definita.
La psoriasi non è contagiosa
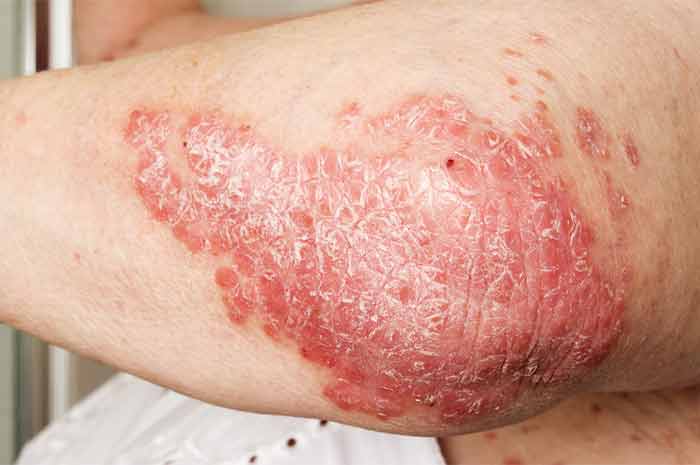
Psoriasi, malattia della pelle
La psoriasi è spesso associata ad altre gravi malattie come l'artrite, la depressione, il diabete o malattie cardiache. Può interessate aree localizzate di modeste dimensioni o estendersi su tutta la superficie corporea.
Si presenta tipicamente sulla parte esterna dei gomiti, delle ginocchia e del cuoio capelluto, sebbene possa presentarsi ovunque. Vengono riferiti dai pazienti affetti prurito e bruciore.
La sua evoluzione è imprevedibile e altalenante tra fasi di riacutizzazione, miglioramenti e talvolta attenuazione dei sintomi.
Cosa provoca la psoriasi? Insorgenza e cause
Dalla letteratura si evince che il medico inglese, padre della dermatologia, Robert Willan (XVIII secolo) sia stato il primo a descrivere la psoriasi. Nella sua genesi sono coinvolti fattori sia genetici che ambientali. Sebbene la componente genetica non sia stata ancora intesa del tutto, esiste con certezza una predisposizione che gioca un ruolo molto importante insieme alle difese immunitarie sullo sviluppo della psoriasi.
I fattori esogeni (ambientali) possono aggravare o attenuare le manifestazioni psoriasiche. Si stima infatti che circa il 10% della popolazione mondiale possa avere una o più varianti genetiche che predispongono alla psoriasi, ma che di questi solo il 2-4% sviluppa effettivamente la malattia. Questo ha portato a dare un peso considerevole ai fattori ambientali che possono scatenarla o incrementarla.
Tra i più rilevanti troviamo:
- fattori ambientali: il freddo aumenta la secchezza della cute, d'altra parte il caldo e la luce del sole possono migliorare la sintomatologia;
- traumi fisici: fotosensibilità, dermatiti, herpes zoster, abrasioni, scottature, morsi, rasature, interventi chirurgici e tatuaggi possono provocare il cosiddetto "fenomeno di Koebner", cioè la manifestazione della psoriasi dopo una lesione cutanea;
- infezioni: la psoriasi sembra associata ad infezioni da streptococco e virus HIV di tipo 1;
- stress: aggrava la psoriasi nel 40% dei pazienti (Si ritiene che situazioni ed eventi stressanti che provocano conflitti o tensioni psicologiche possano aggravare la manifestazione cutanea. (In uno studio di Schmid-Ott et al., si è osservato che lo stress provocato in laboratorio, attraverso la modulazione neuroendocrina delle funzioni immunitarie, ha indotto un peggioramento della psoriasi);
- farmaci: alcuni farmaci possono scatenare o aumentare la sintomatologia (Litio, beta-bloccanti, antimalarici, steroidi sistemici, farmaci antinfiammatori non steroidei (FANS), inibitori dell'enzima di conversione dell'angiotensina (ACE-inibitori), tetracicline, interferone);
- allergie;
- alimentazione;
- abuso di alcool;
- fumo.
Le chiazze/placche sono causate da una disfunzione del sistema immunitario. Viene attivato un processo infiammatorio che stimola la proliferazione dei cheratinociti (cellule della pelle) accelerando quindi il ricambio naturale delle cellule. In questo modo i cheratinociti raggiungono lo strato superficiale dell'epidermide (strato corneo) in soli 7 giorni, quando in condizioni di normalità impiegherebbero 24-27 giorni. Questo meccanismo patologico tende ad automantenersi nel tempo.
La psoriasi viene diagnosticata da un medico specialista dermatologo a seguito di un attento esame della pelle. È possibile anche eseguire una biopsia del tessuto colpito per avere certezza nella diagnosi.
Psoriasi, le opzioni terapeutiche tra farmaci e presa in carico
Negli ultimi anni si è arrivati allo sviluppo di trattamenti sempre più efficaci, ma una "cura" definitiva per la psoriasi non esiste.
La scelta della giusta opzione terapeutica dipende da diversi fattori che comprendono soprattutto la gravità e l'estensione delle psoriasi in un dato momento, il grado di efficacia e di sicurezza dei trattamenti disponibili e la presenza o meno di comorbilità.
In via generale i trattamenti sono classificati in tre grandi gruppi:
- Trattamento topico: la psoriasi lieve e contenuta può essere trattata solo con farmaci topici;
- Trattamenti con luce ultravioletta (PUVA): la psoriasi moderata-grave richiede l'impiego di trattamenti con luce ultravioletta o farmaci sistemici;
- Trattamenti sistemici: nella psoriasi associata ad artrite il trattamento d'elezione è quello sistemico.
È evidente però che la gestione di un paziente affetto da psoriasi non possa limitarsi alla prescrizione di un farmaco o di un trattamento. Tale verità è stata ribadita anche durante la 67a Assemblea dell'Organizzazione Mondiale della Sanità (OMS), che sottolinea la necessità di riconoscere l'impatto psicosociale della malattia, che condiziona non solo la salute del paziente ma anche la sua vita sociale, lavorativa e la sua sfera intima e personale. È per questo che la psoriasi è stata inquadrata nell'ambito del complesso delle strategie per le malattie croniche non trasmissibili e sono stati invitati gli Stati membri a implementare iniziative a riguardo.
Negli ultimi anni la crescente consapevolezza della necessità di un percorso di cura che renda la vita personale e di relazione il più soddisfacente possibile, ha modificato radicalmente il concetto di trattamento, puntando tutto su una presa in carico olistica, che faccia fronte a differenti aspetti:
- gestione dei sintomi cutanei;
- localizzazione delle eventuali sedi critiche (es. mani);
- riconoscimento precoce e trattamento delle comorbilità;
- modifica dei fattori esogeni tramite educazione terapeutica (fumo, controllo del peso, freddo, ecc.);
- supporto psicologico.
La psoriasi non richiede, in genere, un ricovero ospedaliero. La gestione clinica delle forme medio-gravi può avvenire tramite servizi clinici dedicati e la collaborazione tra medicina del territorio e specialisti per garantire competenze adeguate e continuità assistenziale.
La stesura e la condivisione di un PDTA (Percorso Diagnostico Terapeutico Assistenziale) potrebbe ad esempio facilitare la presa in carico del paziente affetto da psoriasi e renderebbe subito evidenti i bisogni socio-assistenziali. È oltresì necessaria una presa in carico multidisciplinare per la diagnosi, la cura, l'educazione terapeutica (e in questo l'infermiere potrebbe giocare un ruolo determinante), il counseling, il supporto psicologico e la riabilitazione sociale.
Lo scopo è quello di ridurre al minimo l'impatto sulle attività quotidiane e rendere più sopportabile il peso della malattia, migliorando la qualità di vita. È importante sottolineare che l'effettiva gravità "oggettiva" della psoriasi non corrisponde generalmente con la percezione di gravità soggettiva, vissuta dal paziente affetto.
Un po' di numeri sulla psoriasi
La psoriasi colpisce il egual misura sia uomini che donne. Tutti i gruppi razziali ne sono colpiti anche se in percentuali diverse: il 3,5% circa di caucasici e il 2% circa di afro-americani.
In Italia la prevalenza della psoriasi è stimata intorno al 2,7% della popolazione generale. L'età di insorgenza varia a seconda del tipo di psoriasi, ma si aggira intorno ai 20-30 anni anche se può esordire a qualunque età. Il 10-15% dei pazienti viene colpito prima dei 10 anni. La psoriasi non è contagiosa.















Commento (0)
Devi fare il login per lasciare un commento. Non sei iscritto ?