Il pancreas (dal greco πάγκρεας, pànkreas, composto di παν-, pan-, “tutto” e κρέας, krèas, “carne”) è una voluminosa ghiandola annessa all'apparato digerente di forma allungata, simile ad una lingua più spessa nella sua porzione mediale, accolta nella concavità del duodeno e più sottile e schiacciata nella sua porzione laterale che si spinge fino all'ilo della milza, in direzione antero-superiore rispetto alla testa. Si trova compreso tra L1 e L2 (prime due vertebre lombari), la coda risale sino alla 7ª costa ed è un organo retroperitoneale. Esso è formato da una parte esocrina e una endocrina.
Funzioni e istologia del pancreas
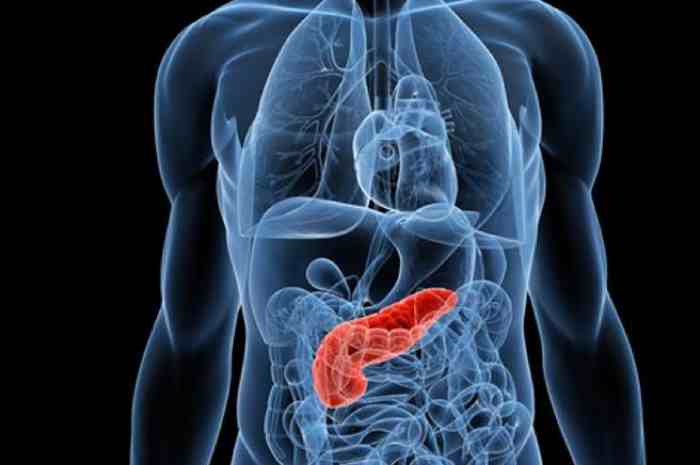
Il pancreas è una ghiandola annessa all'apparato digerente di forma allungata
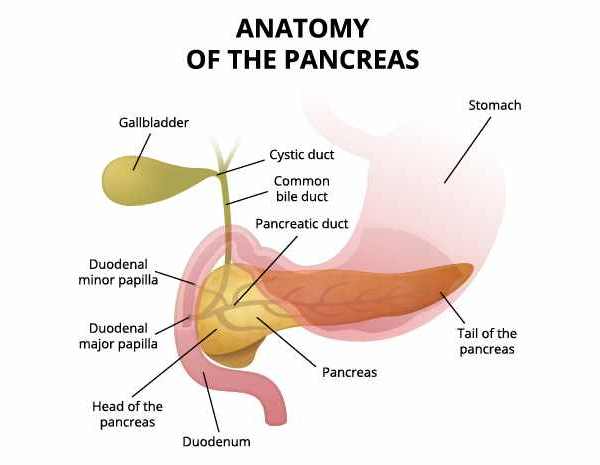
La principale funzione del pancreas è quella di produrre succo pancreatico (prodotto dalla parte esocrina), insulina e glucagone (entrambi prodotti dalla parte endocrina). Il succo pancreatico ha la funzione di digerire alcune sostanze nell'intestino tenue, mentre l'insulina ed il glucagone hanno come principale funzione quella di controllare la concentrazione di glucosio nel sangue.
È una ghiandola a funzione esocrina ed endocrina: il succo pancreatico, che è convogliato nel duodeno da due dotti escretori (canale principale, o di Wirsung, e canale accessorio o di Santorini).
È ricoperto da una capsula fibrosa e vi si distinguono tre porzioni: quella di destra (testa) è la più voluminosa e contrae stretti rapporti topografici con il duodeno; le altre due porzioni (corpo e coda) sono alquanto più esili.
Istologicamente il pancreas è caratterizzato da formazioni ghiandolari a struttura tubuloacinosa, tra le quali sono interposte le isole di Langerhans a funzione endocrina; queste misurano 0,3-0,5 mm e sono formate da raggruppamenti di almeno quattro tipi di cellule: cellule α, β, δ, PP.
I principali tronchi arteriosi del pancreas sono le arterie pancreaticoduodenali, superiore e inferiore, che derivano rispettivamente dall’arteria gastroduodenale e dall’arteria mesenterica superiore.
Posizione anatomica del pancreas
Anteriormente al pancreas vi è lo stomaco, che lo copre completamente, le arterie e le vene gastroepiploiche, la prima porzione del duodeno (presso la testa), l'arteria gastroduodenale, medialmente la seconda e terza porzione del duodeno che lo separano dal rene destro, lateralmente la milza, i vasi splenici, le arterie gastriche brevi, posteriormente il condotto coledoco, l'aorta, la vena cava inferiore, i vasi genitali e i vasi mesenterici superiori (a livello della testa e del collo), il rene sinistro (presso la coda), superiormente l'arteria splenica (che vi è incorporata) e il tronco celiaco con i suoi rami, inferiormente la quarta porzione del duodeno e il mesocolon trasverso e che lo unisce al colon trasverso.
Il pancreas misura circa 12–15 cm dalla testa alla coda in età adulta, anche se il suo tessuto esocrino tende a diminuire con l'avanzare dell'età diventando atrofico; è largo 4 cm e spesso 2 cm. È di colore rosa salmone e di una consistenza piuttosto dura; mostra una superficie lobulata.
Il parenchima del pancreas è distinto in quattro parti che prendono il nome di testa, collo, corpo e coda, cui si deve aggiungere il processo uncinato, che ha una differente origine embriologica rispetto alle altre porzioni. Il pancreas è mantenuto stabile nella sua posizione dal duodeno, che ne accoglie la testa, dal peritoneo parietale posteriore, che lo riveste e dal "legamento pacreaticolienale", che ne fissa la coda all'ilo della milza.
Vascolarizzazione del pancreas
La vascolarizzazione del pancreas viene garantita dalle arterie pancreatiche, vasi di piccolo calibro, fragili, che decorrono sulla superficie prima di penetrare all’interno del parenchima. Queste arterie provengono dalla arteria epatica, dall’arteria mesenterica superiore e dall’arteria lienale. Le più importanti sono le arterie pancreatico duodenali (dorsale, ventrale, superiore ed inferiore).
Le vene del pancreas formano a livello della testa due arcate paragonabili alle arcate arteriose. La vena pancreatico duodenale superiore dorsale drena nella vena porta, quella ventrale fa capo alla vena mesenterica superiore. Le altre vene del corpo e della coda sboccano invece nella vena lienale. I vasi efferenti linfatici fanno capo alla catena lienale, a quella della mesenterica superiore, a quella della gastrica superiore e delle pancreatico duodenali.
I nervi derivano dal nerbo vago e dai nervi splancnici e raggiungono il pancreas attraverso il plesso splenico. Embriologicamente il pancreas si sviluppa con due gettoni cellulari dal tubo digerente. La parte dorsale, che origina dalla parete duodenale dorsale costituisce successivamente il collo, il corpo, la coda e parte della testa del pancreas. La parte ventrale, che origina dal primitivo dotto biliare nel punto in cui sbocca nel duodeno, forma la rimanente parte della testa del pancreas fondendosi con il primo gettone cellulare dorsale.
Pancreas e secrezione esterna
Il pancreas secerne in media 600-700 ml al giorno di succo pancreatico: questo è alcalino e perciò neutralizza l’acidità del materiale proveniente dallo stomaco; contiene tripsinogeno e chimotripsinogeno (che nel duodeno si trasformano rispettivamente in tripsina e in chimotripsina, enzimi capaci di degradare le proteine), proelastasi e procarbossipeptidasi, una α-amilasi, una lipasi (unica responsabile dell’idrolisi dei trigliceridi), una desossiribonucleasi e una ribonucleasi.
La secrezione del succo pancreatico è regolata per via nervosa (le fibre escretrici sono di origine vagale), e per via umorale dalla secretina e dalla colecistochinina: queste due sostanze vengono liberate e immesse in circolo in seguito a stimoli diversi, per lo più di natura meccanica.
Pancreas e secrezione interna
Le cellule β delle isole di Langerhans secernono l’insulina, mentre le cellule α secernono il glucagone: questi due ormoni intervengono nella regolazione del metabolismo dei glicidi, nel senso che l’insulina ne permette il regolare metabolismo (e ha perciò azione ipoglicemizzante), mentre il glucagone ha azione iperglicemizzante.
Il pancreas secerne anche somatostatina (cellule δ) e il cosiddetto polipeptide pancreatico (cellule PP), che sono due composti polipeptidici ad azione ormonale. La somatostatina pancreatica modula la secrezione di glucagone e insulina. Ne risultano inibite le cellule β e α, ad opera di un’azione espletata localmente.
Caratteristiche del dolore pancreatico
Il dolore riferibile a sofferenza pancreatica (pancreatalgia) è localizzato all’altezza dell’epigastrio e spostato verso destra o verso sinistra secondo la sede della lesione pancreatica.
Alterazioni morfologiche e secretorie congenite a carico del pancreas si riscontrano nella malattia fibrocistica del pancreas. Nel pancreas possono svilupparsi tumori, primitivi o metastatici, cisti e pseudocisti di diversa natura. Particolare interesse hanno in clinica le alterazioni della funzionalità del pancreas: quelle della secrezione esterna ostacolano, in modo più o meno grave, la digestione dei grassi e, ancor più, delle sostanze proteiche. Tra i quadri morbosi provocati dalle alterazioni della secrezione interna, il più importante e studiato è il diabete mellito.
Il termine pancreatosi designa qualunque processo degenerativo (atrofia, necrosi, fibrosi ecc.) a carico del pancreas.; è di uso più comune il termine meno proprio pancreatite, a rigore da utilizzare per le forme a impronta infiammatoria.
Tra queste ultime vi sono quelle di natura infettiva, batterica o virale; esse possono avere carattere acuto e manifestarsi col quadro clinico dell’addome acuto (insorgenza più o meno brusca, febbre, polso frequente, addome teso, leucocitosi, ecc.), oppure presentare andamento cronico, con sintomatologia poco caratteristica.
Tra le forme a impronta prevalentemente degenerativa ha particolare importanza la pancreatite acuta necrotico-emorragica, o necrosi emorragica del pancreas, malattia acuta che colpisce soprattutto individui con affezioni croniche delle vie biliari (colelitiasi, colangiti ecc.) e che è caratterizzata da lesioni necrotiche e da fenomeni emorragici. La patogenesi del danno è da individuare nell’azione propria degli enzimi (amilasi, lipasi, enzimi proteolitici) che esercitano un’azione sul tessuto pancreatico. Clinicamente la pancreatite acuta emorragica si manifesta con dolore trafittivo violentissimo e improvviso, a sede per lo più epigastrica, leucocitosi, febbre, stato generale grave, che impone il ricovero urgente ed eventualmente l’intervento chirurgico.
La presenza di calcoli nel pancreas (pancreatolitiasi) può essere asintomatica o manifestarsi con dolori colici, improvvisi e violenti che, dall’epigastrio, s’irradiano trasversalmente a sbarra o a cintura verso il dorso e la spalla sinistra. I dolori insorgono specialmente dopo pasti abbondanti o ingestioni di alcolici e si accompagnano a nausea, vomito, scialorrea e talora a ipotensione e collasso. I calcoli, in genere multipli o di dimensioni variabili, sono costituiti in maggior parte da fosfato o carbonato di calcio. La terapia è chirurgica.
Diagnostica del pancreas
Ai fini dello studio clinico della secrezione esocrina del pancreas può rendersi necessario il dosaggio dell’amilasi pancreatica nel sangue (amilasemia) e nelle urine (amilasuria), i cui aumenti sono indicativi di pancreatite o di ostruzione dei dotti escretori del pancreas.
Di significato non specifico, ma di indubbio valore orientativo e di pratica esecuzione, è l’esame delle feci: la presenza in esse di numerose fibre mal digerite denota generalmente una insufficiente secrezione di tripsina; l’abbondanza di grassi neutri, acidi grassi e saponi (steatorrea) può essere connessa a un deficit di secrezione di lipasi pancreatica oppure a una condizione di malassorbimento.
L’esplorazione funzionale della secrezione endocrina del pancreas, rivolta a precisare il meccanismo patogenetico di abnormi elevazioni o diminuzioni della glicemia, può essere attuata con lo studio della tolleranza al glucosio, attraverso la determinazione della curva glicemica.
Le indagini radiologiche consentono di conseguire risultati più o meno significativi a seconda dei casi. Si possono trarre utili elementi diagnostici con indagini strumentali diverse: splenoportografia, arteriografia selettiva, scintigrafia, ecografia, tomografia computerizzata. La pancreatografia viene eseguita mediante inoculazione di un mezzo di contrasto nel dotto pancreatico, praticato con l’ausilio di un fibroscopio (pancreatografia retrograda endoscopica) che viene fatto progredire fino al duodeno, da dove è possibile insinuare una sottile sonda nel dotto pancreatico. In alcuni casi hanno assunto un ruolo la citologia e biopsia pancreatica che hanno lo scopo di migliorare la diagnosi differenziale tra carcinoma e pancreatite cronica.
















Commento (0)
Devi fare il login per lasciare un commento. Non sei iscritto ?