L’aterosclerosi, prima causa di morte nel mondo in quanto alla base della patologia cardio e cerebrovascolare, è una malattia cronica ed evolutiva, degenerativa e multifattoriale, che provoca perdita di elasticità, irrigidimento ed ispessimento della parete arteriosa, soprattutto delle arterie di grosso e medio calibro, per la formazione di placche intimali, dette ateromi, contenenti lipidi, cellule connettivali, muscolari lisce ed infiammatorie, che occupano, in parte o in modo totalmente occludente, il lume vascolare.
Quali sono le cause dell'aterosclerosi
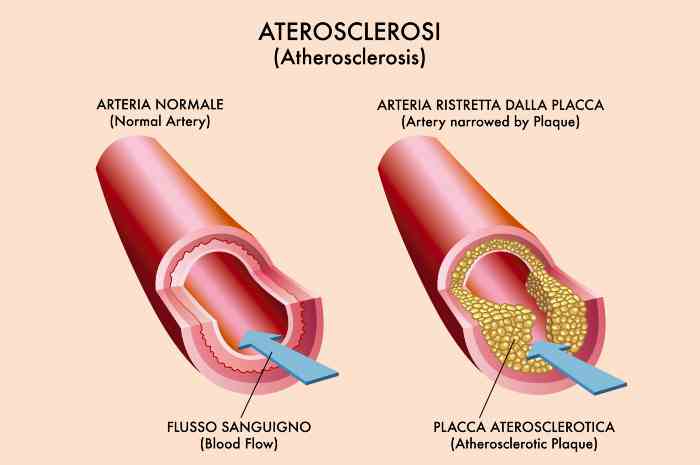
L'aterosclerosi è una malattia cronica ed evolutiva, degenerativa e multifattoriale
Il momento etiopatogenetico fondamentale dell’aterosclerosi è la cronica infiammazione dell’intima, causata dall’accumulo e dall’ossidazione delle lipoproteine nella parete delle arterie di grosso e medio calibro che provoca lesioni multifocali evolutive, tra le quali le placche aterosclerotiche o ateromi.
La reazione infiammatoria mediata da citochine è responsabile degli stadi evolutivi della malattia, dove il primum movens è la lesione endoteliale. Elementi fondamentali per la formazione della placca ateromasica sono lo stato infiammatorio dell’intima e l’accumulo di LDL, lipoproteine a bassa densità.
La reazione infiammatoria è avviata dalla migrazione di monociti e T linfociti nell’intima e protratta dai macrofagi, dai quali il processo dell’aterogenesi, per altro conseguente anche all’adesione piastrinica ed alla formazione di trombi intramurali, dipende.
Lo stress ossidativo, inoltre, al quale contribuiscono fattori di rischio quali colesterolo LDL, fumo, diabete ed ipertensione, attraverso la disfunzione dell’endotelio porta a fenomeni trombotici, rimodellamento vascolare, vasocostrizione ed infiammazione vasale.
L’aterosclerosi colpisce in maniera prevalente dove esista un flusso ematico turbolento, tipicamente a livello delle diramazioni arteriose; qui il flusso non laminare causa disfunzione endoteliale ed inibisce la produzione di nitrossido, che ha funzione vasodilatatrice ed antiinfiammatoria, stimolando inoltre la sintesi di molecole di adesione che si legano a cellule infiammatorie.
Le cellule infiammatorie migrate nella parete arteriosa fagocitano colesterolo e lipoproteine e richiamano fibrocellule muscolari lisce; il tutto porta alla formazione di una placca fibrosa sub endoteliale che può risultare stabile o instabile.
Gli studi più recenti pongono fortemente l’accento su meccanismi immunologici ed autoimmunitari e sul collegamento tra aterosclerosi ed agenti infettivi quali Cytomegalovirus e Chlamydia pneumoniae, che possono indurre coronaropatia tramite effetti ancora non bene spiegati, ma che pare coinvolgano comunque fenomeni infiammatori.
In ultima analisi gli ateromi, progressivamente ingrandendosi, portano alla riduzione del flusso sanguigno arterioso causando un ispessimento della parete e quindi la riduzione del lume vascolare; oppure, e questa è la differenza tra placche stabili o instabili, possono rompersi acutamente, portando alla formazione di un trombo che determini occlusione arteriosa.
Le placche stabili si modificano in maniera dinamica nel tempo, accrescendosi negli anni fino a provocare stenosi o completa occlusione del lume arterioso. Le placche cosiddette instabili, invece, anche se non emodinamicamente significative, possono causare trombosi arteriosa acuta per fenomeni di fissurazione o rottura della placca stessa.
La rottura della placca innesca il processo trombotico mediante la produzione da parte dei macrofagi di enzimi che ne digeriscono il cappuccio fibroso e mediante la secrezione di citochine da parte dei linfociti T, che indeboliscono la placca inibendo la sintesi di collagene.
Sostanzialmente, dal punto di vista clinico, le placche aterosclerotiche, provocando restringimento o completa occlusione del lume delle grosse e medie arterie, causano ischemia ed infarto nei territori irrorati da tali arterie, a valle dell’ostruzione, più frequentemente a livello cardiaco, cerebrale, arti inferiori.
Abbiamo visto come le placche stabili crescano gradualmente restringendo progressivamente il lume vascolare; possono inoltre evolversi in placche instabili a causa soprattutto dell’emorragia intraplacca. Le placche instabili, invece, maggiormente ricche di macrofagi, vedono nella formazione del trombo e nella possibilità di embolizzare, il momento etiopatogenetico fondamentale nel determinare acuta occlusione vascolare.
Fattori di rischio per lo sviluppo di aterosclerosi
Le patologie più tipiche provocate dalla aterosclerosi risultano dunque la sindrome coronarica acuta, lo stroke e l’ischemia degli arti inferiori.
I fattori di rischio per lo sviluppo di aterosclerosi sono molteplici, molti dei quali ancora considerati emergenti ed in fase di studio. Sesso maschile, età, anamnesi familiare di precoce aterosclerosi in un parente di primo grado e dislipidemie sono considerati fattori di rischio non modificabili.
Diabete mellito, ipertensione arteriosa, fumo, alcool, sono i più noti fattori di rischio modificabili. A questi si aggiungono, ormai accertati, iperomocisteinemia, iperinsulinemia, alti livelli di apolipoproteina B, A, LDL e proteina C reattiva; inoltre, infezione da Chamydia pneumoniae, sindrome metabolica, ipertrigliceridemia, dieta scarsa di vegetali, stile di vita sedentario, stati pro trombotici, insufficienza renale cronica; in fase di studio fattori psicosociali, polimorfismi della 5-lipossigenasi, radioterapia particolarmente a livello toracico e trapianto cardiaco.
Sempre più, comunque, emerge la genesi multifattoriale della patologia aterosclerotica.
Trattamento dell’aterosclerosi
La terapia deve innanzitutto essere mirata all’abolizione dei fattori di rischio modificabili, mediante la modificazione dello stile di vita e della dieta; dal punto di vista farmacologico il cardine terapeutico è rappresentato dagli antiaggreganti piastrinici quali ad esempio acido acetilsalicilico e tienopiridine (clopidogrel, prasugrel, ticagrelor), dalle statine, ACE-inibitori e sartani, Bbloccanti.
Importante appare il ruolo degli anticoagulanti diretti, rivaroxaban a baso dosaggio in primis. Anticorpi monoclonali, quali gli inibitori di PCSK9, sono utilizzati nei pazienti con ipercolesterolemia familiare.
- Articolo redatto con la collaborazione di Sara De Stefani, UO Anestesia e Rianimazione Rimini/Riccione/Cattolica, AUSL della Romagna
















Commento (0)
Devi fare il login per lasciare un commento. Non sei iscritto ?