Irrigazione trans-anale o irrigazione retrograda del colon (TAI)
Trattamento in camera iperbarica
Peritoneal Equilibration Test (PET)
Sette fasi per una pratica iniettiva sicura
Pancolonscopia
Infiltrazioni articolari ed extrarticolari
Appropriatezza e inappropriatezza inserimento catetere urinario
Lavaggi nasali: cosa sono e come farli
Cistectomia
Gestione CVP: 10 standard clinico-assistenziali
Gastrolusi
Prelievo ematico da puntura venosa: la corretta esecuzione
Medicazione della ferita chirurgica
Somministrazione di farmaci per via sottocutanea
La somministrazione della terapia per via intramuscolare
Gestione linee infusive: prevenire e trattare le complicanze
Gestione infermieristica della tracheostomia
Posizionamento Catetere Venoso Periferico (CVP)
Posizionamento di Catetere Vescicale
Trasfusioni: documento per tutela donatori-pazienti-operatori
Manovra di Lesser e vaccini, cosa dice la letteratura
Intubazione di emergenza nel paziente Covid-19
La tecnica asettica
Rimozione dei guanti e rischio di contaminazione delle mani
Disinfezione e sanificazione dei DPI riutilizzabili
Broncoscopia
Gestione dell’urinocoltura da catetere vescicale
Plasmaferesi
Sostituzione catetere venoso periferico, quando e perché
Autocateterismo intermittente - CIC
Broncoaspirazione con sistema a circuito chiuso
Pronazione del paziente critico in terapia intensiva
Toracotomia, l’apertura chirurgica del torace
Decontaminazione, detersione e disinfezione degli endoscopi
Raccolta campioni biologici per diagnosi di laboratorio
Nutrizione Parenterale Totale - NPT
Come si esegue il lavaggio vescicale
Procedura esecutiva del salasso terapeutico
Terapia orale e frantumazione delle compresse
Somministrazione della terapia orale al paziente disfagico
Perché si effettua il lavaggio vescicale
Salasso terapeutico
Pressione intraddominale: Monitoraggio in Terapia Intensiva
Rachicentesi o puntura lombare
Tecnica di Seldinger
Collare cervicale, la tecnica di posizionamento
Emocoltura, le modalità di prelievo dei campioni
Somministrazione terapia intranasale
Infortunio biologico da puntura accidentale, cosa fare
Sostituzione catetere vescicale, quando e perché
Biopsia ossea, prelievo campione di tessuto osseo
REBOA per trattamento emorragie interne non comprimibili
Manovra di Valsalva
Riabilitazione del pavimento pelvico nell'incontinenza urinaria
Somministrazione della terapia per via endovenosa
Inserimento del catetere di Swan-Ganz
Valutazione disfagia, i test per le prove di deglutizione
Impianto di pacemaker, come si svolge l'intervento
Rilevazione del polso arterioso
Prelievo venoso, ansia e dolore correlato
Paracentesi, l'evacuazione di liquido ascitico peritoneale
Bilancio idrico, peculiare competenza infermieristica
Posizionamento di un Catetere Venoso Centrale
Toracentesi: Evacuazione di liquido dalla cavità pleurica
La Contenzione: Cos'è e quali forme esistono
Tracheoaspirazione
ACR: Conoscere e riconoscere precocemente l’arresto cardiaco
Monitoraggio pressione arteriosa cruenta: Sistema invasivo
Prelievo ematico difficile: Le Linee Guida per affrontarlo
Pressione arteriosa: Cos'è, come si misura e quando
Pbls-d, supporto funzioni vitali pediatriche e defibrillazione
Colonscopia, preparazione e assistenza infermieristica
Sterilizzazione dispositivi medici, i metodi di esecuzione
Sterilizzazione: Cos’è, come, quando e perché si pratica
Intraossea, una valida alternativa all’accesso venoso
Le posizioni speciali del paziente in sala operatoria
Il posizionamento del paziente sul letto operatorio
Il percorso stroke e le responsabilità dell'infermiere
Le regole per il mantenimento dell'asepsi in sala operatoria
Tricotomia prima di un intervento chirurgico: Come e perché
Asepsi in sala operatoria: Le linee guida comportamentali
Pompa elastomerica, cos'è e come si prepara
Als, le manovre di supporto vitale avanzato nell’adulto
Blsd e manovre di rianimazione in arresto cardiaco dell'adulto
L'infermiere nella polmonite associata a ventilazione (Vap)
Eseguire la vestizione per l'ingresso in sala operatoria
Clistere o enteroclisma: come fare un clistere
Scheda dimissione infermieristica e continuità assistenziale
Cardioversione Elettrica e assistenza infermieristica
Endoscopia digestiva, ruolo e responsabilità infermieristiche
Batteriemie CVC correlate, prevenzione e trattamento
Mucosite del cavo orale nelle neoplasie, come gestirla?
Gestione del Catetere Venoso Centrale di Tesio in dialisi
Gestione del paziente ustionato, gli interventi infermieristici
Urinocoltura, la procedura standard per un campione valido
Gastrostomia Endoscopica Percutanea, gestione infermieristica
Drenaggio pleurico e gestione infermieristica
Emocoltura, la procedura standard
Gestione della Nutrizione Artificiale: sondino nasogastrico
Raccolta diuresi delle 24 ore, procedura infermieristica
La disinfezione della cute prima della venipuntura
Monitoraggio emodinamico di tipo invasivo
Gestione del catetere vescicale nel paziente pediatrico
Prelievo ematico capillare: la corretta esecuzione
Emotrasfusione, assistenza infermieristica al paziente
PICC line, centrale da periferia: la gestione infermieristica
Tutte le procedure
Precedente Successivo
L’emergenza pediatrica è un evento clinicamente raro e ad alto rischio accompagnata da una componente emotiva non indifferente, sia per gli operatori che la gestiscono sia per le persone che stanno intorno (ad es. genitori o insegnanti). Essere preparati sulle manovre di Pbls-d (Pediatric Basic Life Support - Defibrillation) è indispensabile ai fini di aiutare il bambino a riprendersi o comunque a limitare le conseguenze dell’arresto respiratorio e/o cardiaco.
Arresto cardiaco in età pediatrica, caratteristiche e scopo del Pbls-d
Il Pbls-d fa parte della catena della sopravvivenza per il bambino o lattante in arresto cardio-respiratorio
La causa dell’arresto cardiaco in età pediatrica raramente è di natura cardiaca primitiva, molto spesso costituisce l’evento terminale di una grave insufficienza respiratoria o di un grave stato di shock; si presenta, nella maggior parte dei casi, con asistolia (assenza di attività elettrica cardiaca) o PEA (attività elettrica senza polso) preceduta da bradicardia marcata e/o da una ingravescente ipotensione arteriosa.
Le principali cause dell’insufficienza respiratoria sono:
Ostruzioni delle vie aeree
Patologie polmonari (come asma bronchiale)
Patologie del sistema nervoso centrale
Patologie traumatiche del capo e del torace
Avvelenamenti da gas
Le principali cause di shock
Ipovolemia conseguente a trauma
Sepsi
Gastroenteriti
Pbls nel lattante e nel bambino, le differenze anatomiche
La persona in età pediatrica non bisogna considerarla un piccolo adulto
Infatti nella sequenza del PBLS (Pediatric Basic Life Support ) si distinguono due fasce di età:
Lattante : che va da 0 a 12 mesi di età. Presenta un peso<10 kg, una Frequenza Respiratoria compresa tra 30 e 50 atti al minuto e una Frequenza Cardiaca compresa tra 120 e 160 battiti al minuto;Bambino : dai 12 mesi fino alla pubertà. Presenta un peso che varia tra i 10 e 50 Kg, una Frequenza Respiratoria compresa tra i 12 e 30 atti al minuto e una Frequenza Cardiaca compresa tra 80 e 120 battiti al minuto.
Le differenze anatomiche , massime nel lattante mentre nel bambino si riducono gradualmente col passare del tempo fino alla pubertà (oltre il quale il BLS è quello dell’adulto), sono:
Lingua : in proporzione più grande di quella dell’adulto con più facilità di avere un’ostruzione delle vie aeree nel bambino non cosciente.Vie aeree : sono relativamente più strette con più facilità di avere un’ostruzione data da corpi estranei o da processi infiammatori importanti.Testa : è molto più grande in rapporto alle dimensioni del corpo e, in posizione supina, il collo tende ad assumere una posizione in flessione; per ottenere una posizione neutra (specialmente nel lattante) potrebbe pertanto essere necessario posizionare un piccolo spessore sotto le spalle.
La sopravvivenza, senza danni neurologici, di un lattante o di un bambino in arresto cardio-respiratorio dipende dalla corretta realizzazione di un’appropriata sequenza di interventi, denominata “Catena della Sopravvivenza ”.
La catena della Sopravvivenza in età pediatrica
In età pediatrica la catena della sopravvivenza è così modificata rispetto a quello che è il Bls-d nell’adulto
Prevenzione dell’arresto cardiaco
Chiamata al Sistema d’Emergenza e RCP precoce
Defibrillazione precoce
Trattamento post-rianimatorio
Pbls-d, la procedura del Pediatric Basic Life Support-Defibrillation
Bambino non responsivo o che non respira normalmente :
Innanzitutto il soccorritore deve effettuare una rapida valutazione del rischio ambientale: deve escludere che esistano pericoli che possano mettere a rischio la sicurezza stessa del soccorritore e quella del bambino.
Se la scena è sicura, avvicinarsi al bambino e stimolarlo dapprima verbalmente chiamandolo ad alta voce e poi, se non responsivo, passare allo stimolo doloroso pizzicando a livello del muscolo trapezio, sulla parte superiore della spalla.
Se non si osserva alcuna risposta chiedere aiuto ed attivare il sistema d’emergenza sanitario.
A (Airway), Vie aeree
Nel bambino incosciente la prima manovra che il soccorritore deve effettuare consiste nell’ispezionare il cavo orale per escludere la presenza di un corpo estraneo. Se è presente un corpo estraneo tentare di rimuoverlo con un dito a uncino (Attenzione : solo se è ben visibile e facilmente raggiungibile altrimenti si rischia di spingere il corpo estraneo nell’ipofaringe occludendo le vie aeree).
Dopo il controllo del cavo orale occorre aprire le vie aeree attraverso:
Estensione del capo e sollevamento della mandibola (nel bambino) : mettendosi di lato alla vittima, una mano va sulla fronte e la punta delle dita dell’altra mano sotto al mento estendendo leggermente il capo all’indietro.Posizione Neutra (nel lattante) : si ottiene posizionando un piccolo spessore sotto le spalle per la grandezza del capo rispetto al resto del corpo.Sublussazione della mandibola (in caso di trauma) : mettendosi dalla parte della testa della vittima con i gomiti sullo stesso piano rigido su cui giace il bambino, il soccorritore appoggia il palmo delle mani sui due lati della testa, posiziona i pollici sugli zigomi e la punta di 2-3 dita di entrambe le mani sotto gli angoli mandibolari; mentre i pollici premono delicatamente, le altre dita sollevano le mandibole verso l’alto.
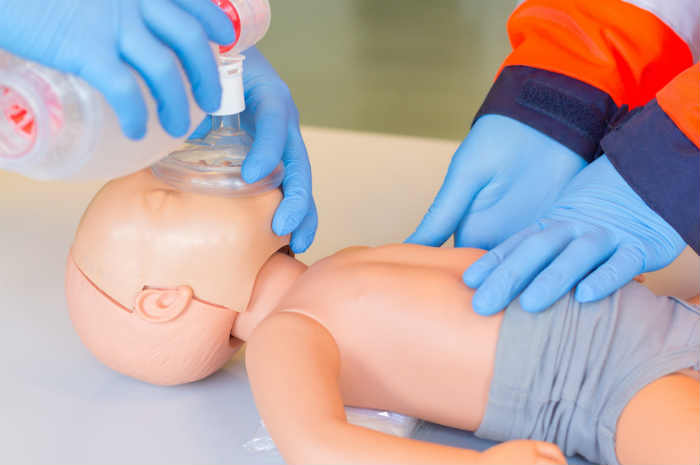
B (Breathing), Respirazione
In questa fase si valuta il respiro attraverso l’acronimo GAS (Guardo, se il torace si alza e si abbassa; Ascolto, se ci sono rumori respiratori; Sento, se si avverte il flusso dell’aria espirata) per un massimo di 10 secondi.
Se c’è assenza di respiro è necessario eseguire immediatamente le prime 5 ventilazioni insufflando l’aria in modo lento e progressivo cercando di adattare forza e volume alla taglia del bambino:
Bocca a Bocca nel bambino
Bocca-Bocca/Naso nel lattante
Pocket mask (se disponibile)
C (Circulation), Circolazione
Appena terminate le 5 insufflazioni bisogna passare alla valutazione del polso centrale (carotideo nel bambino, brachiale nel lattante e femorale in entrambe le età).
Visto che non è facile apprezzare il polso in un bambino in condizioni critiche si può passare direttamente alle compressioni toraciche se i segni vitali (MOvimenti, TOsse e REspiro: MO-TO-RE ) sono assenti e la FC è inferiore ai 60 battiti/minuto.
Compressioni toraciche :
Il rapporto raccomandato è di 15:2 ; per i non sanitari si può utilizzare anche un rapporto di 30:2 in modo da minimizzare le differenze con quanto indicato per l’adulto. Per le compressioni toraciche ci sono diverse tecniche utilizzate che tengono conto delle peculiarità anatomiche:
Tecnica ad una mano (nel bambino) : posizionandosi al lato del bambino, con mano perpendicolare all’asse dello sterno, collocando il palmo 1-2 dita al di sopra del processo xifoideo comprimere almeno di 5 cm con una frequenza, possibilmente ritmica, di almeno 100 compressioni al minuto (non superare le 120 compressioni al minuto).Tecnica a due dita (nel lattante) : è raccomandata se il soccorritore è da solo o il lattante è di grosse dimensioni; stessa posizione della tecnica ad una mano, ma questa volta l’indice e il medio della stessa mano si collocano 1-2 dita al di sopra del processo xifoideo; effettuare compressioni in maniera energica di almeno 4 cm sempre con una frequenza ritmica compresa tra 100 e 120 compressioni al minuto.Tecnica a due pollici (nel lattante di piccole dimensioni) : il soccorritore posiziona i pollici a piatto uno accanto all’altro sulla metà inferiore dello sterno e con le dita di entrambe le mani circonda completamente il torace; i pollici possono essere anche sovrapposti l’uno sull’altro, a seconda delle dimensioni delle mani del soccorritore e del lattante. Compressione del torace di 3-4 cm e frequenza ritmica di 100-120 battiti al minuto.
Dopo un minuto di RCP accertare la presenza dei segni vitali; accertare in ogni caso che i soccorsi avanzati siano stati attivati, dopodiché, se i segni vitali non ricompaiono, continuare cercando di minimizzare l’interruzione.
D (Defibrillation), Defibrillazione
Non appena disponibile, collegare il Defibrillatore
Con un DAE utilizzare placche adesive da adulto nei bambini di età superiore a 8 anni e placche pediatriche che attenuano la scarica nei bambini da 1 a 8 anni (fino a circa 25 kg di peso). Anche se secondo le linee guida nei lattanti non è indicato l’impego del defibrillatore, considerarlo nel lattante cardiopatico in arresto cardiaco
Se presente ritmo defibrillabile (FV o TV senza polso) scaricare con un’energia di 4-9 J/kg con piastre manuali mentre con il DAE premere il pulsante “Scarica” se lo shock è consigliato, assicurandosi che nessuno sia a contatto con la vittima al momento della scarica
Successivamente non dimenticare di riprendere immediatamente la RCP fino ad una rivalutazione ogni 2 minuti
Proseguire RCP, analizzando il ritmo ciclicamente ogni due minuti, fino a: ricomparsa dei segni vitali, arrivo soccorso avanzato, esaurimento del soccorritore.
La formazione al Pediatric Basic Life Support-Defibrillation
Le manovre sopra descritte vengono acquisite, da infermieri e non, mediante un corso di formazione certificato e riconosciuto, come previsto dalle normative vigenti in materia.
Il corso di formazione base dura circa 8 ore e vede impegnati gli operatori in una serie di lezioni frontali ed esercitazioni pratiche. Al termine della giornata, superato l’esame finale composto sia da un test scritto che da una simulazione con manichino, viene rilasciato il certificato di abilitazione alla rianimazione cardiopolmonare su un bambino con l’utilizzo del defibrillatore.
È previsto, inoltre, un re-training con cadenza biennale per tutti i sanitari e annuale per i laici.
Bibliografia
Linee guida "Italian and European Resuscitation Council 2015"
Ritorna al sommario del dossier Procedure


















Commento (0)
Devi fare il login per lasciare un commento. Non sei iscritto ?