Procedure
Per terapia endovenosa (EV) si intende qualsiasi soluzione o farmaco (per uso endovenoso) somministrato in una vena di grande, medio o piccolo calibro, centrale o periferica. La somministrazione della terapia endovenosa è responsabilità infermieristica; la prescrizione è sempre medica. La somministrazione può avvenire o in ambiente ospedaliero, oppure al domicilio ad esempio, dagli infermieri dell'assistenza domiciliare, sempre su prescrizione medica.
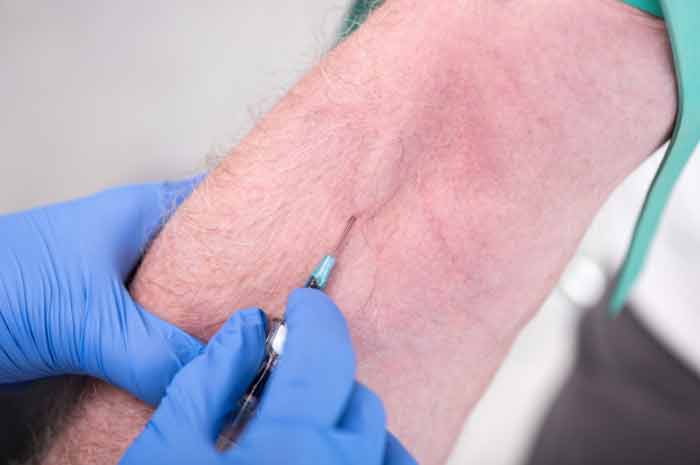
Somministraizione endovenosa
Terapia endovenosa
Le vie di somministrazione della terapia endovenosa sono:
- Catetere venoso periferico: può essere di diversi calibri (misuati in Gauge) che vanno da 14 G (il più grosso) fino al 24 (il più piccolo e comunemente usato nei bambini), adeguatamente riconoscibili a livello internazionale dal colore
| 14 G | Arancio |
| 16 G | Grigio |
| 18 G | Verde |
| 20 G | Rosa |
| 22 G | Azzurro |
| 24 G | Giallo |
Le vene più frequentemente incannulate sono la cefalica, la basilica e la cubitale mediale nell'arto superiore, ma in realtà possono essere incannulate tutte le vene, tenendo sempre in considerazione il liquido/farmaco da infondere, e il comfort del paziente. A seconda del materiale e delle indicazioni della casa produttrice, ha un tempo di permanenza che va dalle 72 alle 96 ore.
- Catetere venoso centrale: è un device lungo circa 20 cm, inserito in una vena centrale (comunemente succlavia, giugulare, femorale). L'inserimento è di norma di competenza medica (o dell'infermiere adeguatamente formato), l'utilizzo e la gestione è infermieristica. Ha un tempo di permanenza fino ad un mese a seconda delle indicazioni della casa produttrice. La sua gestione richiede attenzione particolare poiché frequentemente associato a infezioni.
- PICC: peripherally inserted central catheter, ovvero catetere centrale inserito perifericamente. È un catetere inserito in maniera ecoguidata dalla vena basilica, la cui punta deve arrivare a livello della giunzione cavo atriale, e l'inserimento è di competenza medica o dell'infermiere adeguatamente formato. Ha un tempo di permanenza da una settimana a tre mesi, e frequentemente mantenuto anche al domicilio, in particolare dai pazienti che si devono sottoporre ciclicamente a chemioterapia
- Midline: usati in ambito ospedaliero ed extraospedaliero con un tempo di permanenza di 4 settimane, e si utilizzano le stesse vene indicate per il PICC.
- Port a cath: è un dispositivo per l'accesso venoso centrale, inserito sottocute in vena succlavia o giugulare, con estremità in vena cava superiore. È un dispositivo totalmente impiantabile, che si utilizza dopo averlo punto con ago di Huber.
- Broviac: è un catetere venoso centrale, utilizzato frequentemente in età pediatrica e inserito nei neonati e bambini che devono essere sottoposti a terapie frequenti. È un catetere a permanenza. Può essere impiantato in vena giugulare o succlavia, e successivamente tunnellizzato al torace, rendendolo di facile gestione, confortevole per il bambino e indolore.
Via venosa periferica o vena centrale
Quanto si opta per un PICC, un midline, un port a cath o un Broviac, vi sono indicazioni medico - infermieristiche specifiche, che tengono conto della tipologia di paziente, ma soprattutto della durata della terapia a cui dovrà essere sottoposto (es. Paziente in chemioterapia, o paziente con deficit nutrizionali che necessita di apporto nutrizionale costante) e della sede in cui dovrà essere sottoposto a terapia (es. domicilio). La scelta tra via venosa periferica o vena centrale è invece più complessa, perché prende in considerazione anche altri fattori, legati ad esempio alle condizioni cliniche del paziente, e dello stesso farmaco che deve essere somministrato.
La via venosa periferica è adatta se si devono somministrare:
- Liquidi isotonici
- Terapie brevi o intermittenti (e non infusioni continue nelle 24 ore)
- E se si ha patrimonio venoso adeguato
Non è invece adatta se si devono somministrare:
- Farmaci irritanti
- Farmaci chemioterapici frequenti
- Liquidi ipertonici
- Terapie prolungate
Un accesso venoso centrale è indicato nelle condizioni sopraelencate come controindicazioni per le vene periferiche, è comodo perché non altera la mobilità di un arto, ma è a maggior rischio di infezione.
Cosa si può somministrare. Per via endovenosa si possono somministrare farmaci, liquidi, e soluzione varie. In particolare si somministrano:
- farmaci in forma liquida, oppure in forma liquida dopo ricomposizione solvente/ soluto
- colloidi (gelatine) e cristalloidi (ringer lattato, ringer acetato, soluzione fisiologica);
- nutrizione parenterale totale (NPT);
- sangue ed emoderivati (piastrine, plasma);
- farmaci chemioterapici.
Vantaggi della terapia endovenosa
La terapia endovenosa consente una rapida somministrazione del farmaco, perché permette un assorbimento pressoché istantaneo. Inoltre, grazie alle infusioni continue è possibile mantenere in maniera continua e costante un dosaggio terapeutico costante nel tempo. In condizioni di emergenza, la somministrazione di farmaci in bolo, inoltre, permette un'azione rapida ed immediata, e risulta essere per alcuni farmaci, la via di somministrazione privilegiata (es. adrenalina).
Un altro importante vantaggio della terapia EV è il fatto che si possano somministrare farmaci che non potrebbero altrimenti essere assorbiti a livello gastroenterico. Inoltre, vi è la possibilità di somministrare terapie o infusioni al paziente che non può assumere nulla per bocca: è il caso del paziente in coma, ma ancor più frequentemente, dell'anziano disfagico o non collaborante, che ha bisogno di un supporto nutrizionale e non è in grado di alimentarsi adeguatamente e sufficientemente per bocca. Non da ultimo, la terapia EV permette un'infusione con un dosaggio farmacologico estremamente preciso.
Svantaggi e rischi correlati alla terapia endovenosa
In linea generale, sono numerosi i rischi correlati alla terapia endovenosa. Più che di rischi, si parla di effetti collaterali, o eventi avversi. I più frequenti sono:
- la flebite: è un'infiammazione della tonaca intima della vena, provocata:
- dal movimento dell'accesso vascolare nell'endotelio (flebite meccanica),
- dall'iperosmolarità o pH della soluzione (flebite chimica),
- dalla contaminazione del catetere da Staphylococcus epidermidis e Staphylococcus aureus (flebite batterica)
Infiltrazione
L'infiltrazione è una complicanza che può verificarsi durante l'inserimento del CVP o mentre questo è in sede, e consiste nella fuoriuscita di liquido nel tessuto sottocutaneo. I sintomi sono dolore, edema dell'arto, gonfiore, pallore del sito di inserimento.
Stravaso
Lo stravaso è la fuoriuscita accidentale di farmaci vescicanti o di soluzioni dal letto vascolare nel tessuto sottocutaneo circostante. I sintomi sono simili a quelli dell'infiltrazione, ma sono associati dolore e arrossamento. Tra i più comuni farmaci vescicanti si citano i chemioterapici, il potassio e le soluzioni lipidiche. Un principio attivo a seconda dell'azione tossica che può provocare sulle vene si definisce:
- Irritante, quando produce dolore, calore e infiammazione nel sito di del CVP o lungo la vena nella quale viene somministrato, senza distruzione tessutale;
- Vescicante, quando produce forte dolore o dolore prolungato, irritazione intravascolare, ulcerazione e danno cellulare;
- necrotizzante, quando il danno cellulare avanza fino alla necrosi del tessuto.
- Caratteristica delle infusioni.
I farmaci che vengono infusi non sono tutti uguali. Prima di infondere un farmaco, a meno che non lo si conosca già adeguatamente, è necessario controllare:
-
- Composizione (principio attivo ed eccipienti, la cui conoscenza è fondamentale per prevenire eventuali allergie note)
- Forma farmaceutica (via endovenosa, intramuscolare, orale, topica, ecc)
- Categoria terapeutica (antipertensivo, diuretico, betabloccante, ecc)
- Osmolarità
- Modalità di conservazione (in frigorifero o a temperatura ambiente; se è ricomposto, la durata e il modo di conservarlo)
- l'eventule interazione con gli altri farmaci in infusione.
La prescrizione medica di un farmaco deve contenere sempre:
- Data di inizio della terapia
- Firma del medico che prescrive
- Tipo e quantità della soluzione
- Sostanze aggiunte e loro concentrazione (es. Elettroliti)
- Velocità/volume/durata dell'infusione
- Velocità delle infusioni
La velocità di infusione delle soluzioni somministrate per via endovenosa dipende da diversi fattori tra cui:
- l'osmolarità: per osmolarità si intende la concentrazione di una soluzione, intesa come il numero di particelle disciolte. Le soluzioni ipertoniche sono quelle che di norma definiamo "concentrate", perché vi aggiungiamo elettroliti all'interno. L'osmolarità sierica normale è intorno a 300 mOsM/l (milliosmoli di soluti per litro di soluzione), per cui tutte le infusioni che hanno un'osmolarità maggiore sono definite "iperosmolari". La comune soluzione fisiologica è definita isotonica, poiché ha un'osmolarità vicina a quella plasmatica e la sua infusione permette di non modificare l'osmolarità plasmatica; inoltre espande il compartimento intravascolare senza richiamare liquidi da altri compartimenti. Al contrario, le soluzioni ipertoniche (iperosmolari), avendo un'osmolarità maggiore di quella plasmatica, provocano un richiamo di liquidi dai compartimenti interstiziale e intracellulare verso il circolo sanguigno aumentando il rischio di edema. Le soluzioni infusionali più comuni, in base all'osmolarità sono:
| ISOTONICHE | IPERTONICHE |
| Ringer lattato (280 mOsm/l) | Glucosio 10% (555 mOsm/l) |
| Fisiologica 0,9% (308 mOsm/l) | Glucosio 20% (1110 mOsm/l) |
| Glucosio 5% (277,5 mOsm/l) | Glucosio 33% (1831,5 mOsm/l) |
| Albumina 5% (308 mOsm/l) | Mannitolo 18% (988 mOsm/l) |
| Elettrolitica reidratante III (307 mOsm/l) | |
| Sodio bicarbonato 1,4%(334 mOsm/l) |
- Il principio attivo: la velocità di alcuni farmaci, come ad esempio le catecolamine, l'eparina, i chemioterapici o gli elettroliti (es. il potassio) deve essere attentamente controllata con pompa d'infusione, perché piccole variazioni producono effetti importanti sul paziente;
- le condizioni del paziente: le persone anziane, cardiopatiche o nefropatiche hanno un alterato assorbimento dei liquidi, per cui alti volumi o alte velocità di infusione rischiano di creare sovraccarico, con conseguenti edemi periferici e nella peggiore delle condizioni, edema polmonare
- il calibro dell'accesso venoso, poiché cateteri di piccolo calibro con infusioni ad alta velocità aumentano il rischio di infiltrazioni
- le condizioni del sito, ovvero le caratteristiche come l'arrossamento locale, l'edema locale o la fragilità del patrimonio venoso
- il volume complessivo di soluzione da infondere.
Le infusioni rapide aumentano, in linea generale, il rischio di flebite dovuto all'irritazione della vena.
Vie di somministrazione e sistemi infusionali
L'erogazione di sostanze per via endovenosa può avvenire principalmente in due modi: In bolo quando il liquido viene iniettato in un'unica dose direttamente in vena, ad esempio attraverso una siringa. Il farmaco può essere sia concentrato che disciolto in soluzione fisiologica. Questo metodo viene utilizzato in quei casi in cui c'è necessità di infondere il medicinale in quantità non elevate e in un breve periodo di tempo. Il tempo di somministrazione è breve ma comunque è caratteristico per ogni farmaco. I farmaci che più spesso si somministrano in bolo sono quelli in condizioni di emergenza (adrenalina, atropina, ecc) o ancora la furosemide e numerosi cortisonici.
In infusione quando, attraverso l'utilizzo di pompe infusionali. La somministrazione di farmaci attraverso la pompa può essere a sua volta distinto in 2 categorie, a seconda della modalità di infusione:
- L'infusione intermittente, utilizzata nelle situazioni in cui il farmaco deve essere infuso per un periodo di tempo intermedio (dai trenta ai sessanta minuti) oppure quando devono essere effettuate somministrazioni a breve distanza l'una dall'altra;
- L'infusione continua, impiegata per infondere in modo continuo e per lunghi periodi di tempo. Attraverso questa modalità di somministrazione è possibile mantenere costanti livelli di concentrazione dei farmaci.















galen8
1 commenti
il farmacista ospedaliero questo sconosciuto
#1
Nella mia realtà lavorativa di farmacista ospedaliero, da poco in pensione, avevo ottenuto, con non poca fatica, di poter attendibilmente informare e documentare i reparti sulle caratteristiche dei solventi/diluenti infusionali e sulle interazioni nei cocktail's infusionali.
Leggendo l'articolo trovo la conferma che il farmacista ospedaliero non è indicato come possibile fonte di informazione, documentazione e/o allestimento galenico nella gestione delle soluzioni/miscelazioni infusionali.
Mi piacerebbe avere una risposta.
Grazie