Intraospedaliera
Il delirio è una problematica conosciuta per chi assiste pazienti in terapia intensiva. In particolare, questa manifestazione rappresenta un pericoloso sviluppo prognostico sfavorevole e funge da indicatore delle lesioni sistemiche nelle malattie critiche. I pazienti COVID-19 presentano un rischio aumentato di presentare tale problematica a causa di diversi fattori coesistenti.
Il delirio in Terapia Intensiva nel paziente con COVID-19
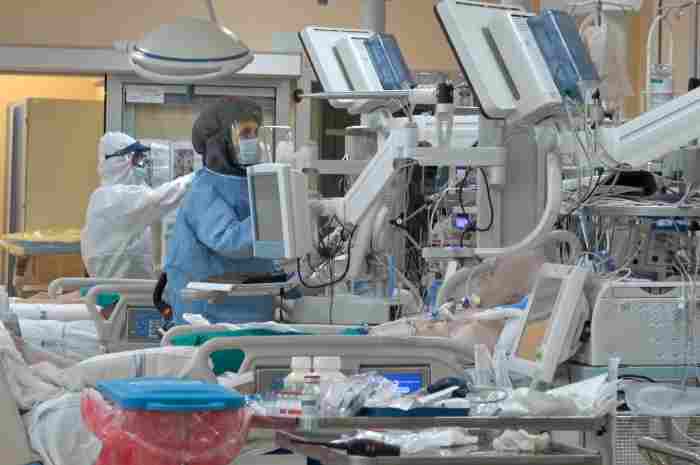
Il delirio in terapia intensiva può dipendere da diversi fattori
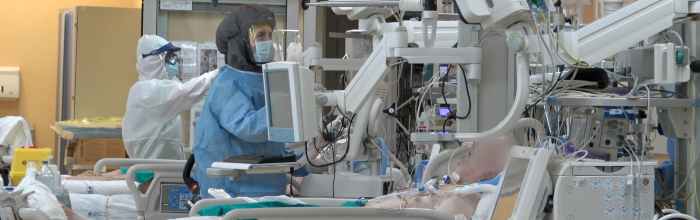
Il delirio nei pazienti ricoverati con COVID-19 rappresenta un aspetto assistenziale rilevante in quanto le evidenze mostrano come molti di questi pazienti presentino questa problematica.
Le prime scoperte sulla patobiologia del virus SARS-CoV-2 mostrano la possibilità di invasione del tronco cerebrale, così come gli interventi emergenti utilizzati per trattare questi pazienti in condizioni critiche, la prevenzione e la gestione del delirio possono rivelarsi estremamente impegnativi, specialmente in terapia intensiva.
Il delirio rappresenta l’espressione clinica più frequente della disfunzione cerebrale acuta ed è particolarmente importante nel contesto di COVID-19. Può essere considerato come un sintomo precoce dell’infezione e pertanto dovrebbe essere attivamente individuato attraverso l’utilizzo di strumenti psicometrici dedicati (es. CAM-ICU o ICDSC).
È anche plausibile che la gravità del delirio, che potrebbe essere misurata con CAM-ICU-7 o DRS-R-98, possa essere associata alla gravità di COVID-19.
Oltre alla neurobiologia del COVID-19 e ai tipici fattori deliriogenici onnipresenti in terapia intensiva, questa pandemia ha creato circostanze di estremo isolamento e allontanamento dal contatto umano (inclusi i propri cari) e l’incapacità di deambulare liberamente, che essenzialmente sono dei fattori contribuenti al delirio che devono essere esplicitamente trattati per massimizzare la dignità umana e il rispetto durante le cure.
Cause di ICU delirium in paziente COVID-19
Nei pazienti con COVID-19, l’ICU delirium può essere dovuto a:
- Manifestazione di invasione diretta del sistema nervoso centrale
- Induzione di mediatori infiammatori del sistema nervoso centrale
- Effetto secondario dell’insufficienza sistemica di altri di organi
- Effetto delle strategie sedative
- Prolungato tempo di ventilazione meccanica
- Fattori ambientali, compreso l’isolamento sociale
Attingendo dall’esperienza con altri virus strettamente correlati della famiglia dei coronaviridae, l’invasione diretta del SNC sembra verificarsi raramente e in ritardo rispetto al decorso della malattia, ma può essere associata a convulsioni, alterazioni della coscienza o segni di aumento della pressione intracranica.
Inoltre, le risposte immunologiche ai coronavirus sembrano essere mediate dall’attivazione acuta delle cellule T citolitiche; questa risposta, se sregolata, potrebbe causare un’encefalopatia autoimmune.
Gli effetti secondari comprendono l’ipossia cerebrale o la disregolazione metabolica in associazione a insufficienza polmonare o di altri organi sistemici, esattamente come si può osservare in una varietà di altri tipi di delirio. Fattori ambientali e iatrogeni come una ventilazione meccanica prolungata, l’utilizzo di sedativi (in particolare benzodiazepine) e l’immobilità contribuiscono fortemente al rischio di delirio in terapia intensiva e possono contribuire al suo sviluppo nel contesto dell’infezione acuta da COVID-19.
Fattori che contribuiscono al delirio del paziente COVID-19 in T.I.
Il virus SARS-CoV-2 provoca polmonite, specialmente nei pazienti anziani. Poiché l’età avanzata è un fattore di rischio indipendente ben descritto per il delirio, si potrebbe ipotizzare che coloro che sono maggiormente a rischio di malattie polmonari gravi correlate al COVID-19 abbiano probabilmente anche il più elevato rischio di delirio.
È stato riportato in letteratura che quasi il 90% dei pazienti COVID-19 le cui condizioni hanno richiesto l’ammissione in terapia intensiva necessitano di ventilazione meccanica non invasiva (42%) o invasiva (48%). Attualmente, a causa delle segnalazioni di una maggiore aerosolizzazione della carica virale, la NIV non è raccomandata, ma viene utilizzata quando le risorse della terapia intensiva diventano limitate.
Un altro fattore che si associa da sempre allo sviluppo di delirio è rappresentato dall’utilizzo di farmaci sedativi in pazienti critici, in particolare sedativo-ipnotici e agenti anticolinergici; questi farmaci sono largamente utilizzati in terapia intensiva e contribuiscono al manifestarsi di questa problematica.
Un altro potenziale fattore che contribuisce al verificarsi del delirio in terapia intensiva durante l’epidemia di SARS-CoV-2 è l’isolamento sociale creato dalle strategie di distanziamento sociale e dalla quarantena, che può rivelarsi particolarmente difficile negli adulti più anziani che hanno un supporto limitato da parte degli operatori sanitari.
Al fine di rallentare la diffusione del virus molti ospedali hanno istituito una politica di chiusura delle visite o di limitazione delle stesse; tale scelta può comportare un senso di isolamento, contribuendo in definitiva al disorientamento e alla mancanza di consapevolezza nel paziente.
Ciò che si rende necessario non è solamente una terapia di terapia intensiva di alta qualità, concentrata sulla fornitura di un adeguato supporto respiratorio ai pazienti critici, ma un’identificazione della fonte e del grado di sofferenza mentale e spirituale dei pazienti e delle loro famiglie per fornire un approccio più etico e un’assistenza centrata sulla persona durante questa pandemia.
Molti pazienti provenienti da diversi contesti religiosi potrebbero necessitare del supporto di servizi religiosi che probabilmente non saranno disponibili per un lungo periodo di tempo. L’attuazione delle politiche che impediscono ai visitatori di entrare in ospedale dovrebbe essere seguita da ulteriori sforzi per supportare l’interazione paziente-famiglia.
Ciò deve includere tempo e impegno dedicati alle conversazioni telefoniche e tramite video durante il tempo di degenza in terapia intensiva. Inoltre, la gestione ospedaliera dovrebbe fornire tutte le possibili nuove opzioni tecnologiche per la comunicazione, comprese le teleconferenze o gli altoparlanti portatili.
Questo approccio centrato sul paziente è particolarmente importante per i pazienti deliranti, la maggior parte dei quali sono anziani che possono soffrire di un disturbo neurocognitivo evolutivo, essere ipoattivi o afasici e non essere in grado di esprimere i loro bisogni emotivi o spirituali e ricevere conforto da parenti, amici e caregiver durante la pandemia.
Durante questo periodo è necessario un senso di umanità ancora più profondo da parte degli operatori sanitari e delle direzioni ospedaliere al fine di fornire assistenza di qualità ai pazienti in condizioni critiche.
È pur vero che il carico di lavoro degli operatori sanitari è aumentato, con un volume di nuovi pazienti e in deterioramento, ma al fine di fornire la massima assistenza e preservare il senso di dignità va considerato il soddisfacimento dei bisogni mentali e spirituali allo stesso piano di un intervento medico.
Come gestire il delirio del paziente COVID-19 in Terapia Intensiva
Lo screening del delirio richiede solamente 30 secondi di tempo; pertanto, screening e trattamento di questa problematica dovrebbero seguire linee guida internazionali consolidate.
Sebbene utilizzati abitualmente nella pratica clinica, alcuni problemi associati alla sedazione e al delirio possono essere particolarmente importanti quando ci si trova in un contesto nel quale le risorse siano limitate, in quanto le misure non farmacologiche standard per il trattamento o la prevenzione del delirio potrebbero non essere possibili in ambienti di isolamento. Questi ambienti, inoltre, possono a loro volta peggiorare il delirio.
La gestione del dolore rimane una priorità per tutti i pazienti e richiede l'implementazione diffusa di scale di valutazione del dolore per pazienti sedati e ventilati meccanicamente (es. CPOT o BPS).
Dopo che il controllo del dolore è stato adeguatamente assicurato, è necessario concentrarsi sulle questioni che portano al deterioramento cerebrale durante malattia critica, tra le quali è rappresentato l'abuso di potenti sedativi e l'immobilizzazione indebita e prolungata.
Durante questo periodo pandemico potrebbe essere facile ignorare la funzionalità cerebrale dei pazienti, pensando che sia una preoccupazione non essenziale. Tuttavia, le evidenze mostrano come il delirio non sia solamente un indicatore prognostico di peggioramento clinico immediato, ma anche del costo delle cure e della qualità della sopravvivenza.
Pertanto, gli operatori sanitari dovrebbero seguire le linee guida e le politiche locali relative al monitoraggio e alla gestione del delirio. In quest’ottica è necessaria un'implementazione di metodi di screening per il delirio facili da utilizzare.
Inoltre, è necessario ridurre il rischio di presentazione del delirio in terapia intensiva utilizzando approcci di gestione standard per un'adeguata gestione del dolore, evitando la ritenzione urinaria e problemi gastrointestinali (stipsi), identificando e trattando la sepsi nosocomiale e mantenendo un'adeguata ossigenazione.
Gli interventi non farmacologici come l'orientamento regolare nonostante la separazione sociale e la mancanza di contatto con la famiglia e gli operatori sanitari possono rivelarsi di vitale importanza.
Per quanto riguarda gli interventi farmacologici, nessun farmaco può essere raccomandato per la prevenzione o il trattamento del delirio in terapia intensiva diverso dall'evitare l'abuso di potenti agenti psicoattivi come sedativi e bloccanti neuromuscolari, a meno che i pazienti non richiedano assolutamente tale gestione.
Questa componente è particolarmente importante date le prime raccomandazioni aneddotiche per il trattamento di pazienti con COVID-19 in posizione prona, che risulta essere scomoda e quindi probabilmente richiederà una quantità di sedazione superiore al solito, fatto che potrebbe generare alti tassi di delirio.
Inoltre, è importante rivedere i farmaci precedenti per evitare i sintomi di astinenza. Tuttavia, la facilità di trasmissione di COVID-19 e il rischio di contagio verso gli altri (operatori sanitari, familiari, caregiver) possono superare il rischio di danni alla persona: questo è un esempio isolato che garantisce un uso di sedativi per i pazienti iperattivi deliranti che si rischiano di essere dannosi per sé e per gli altri.















Commento (0)
Devi fare il login per lasciare un commento. Non sei iscritto ?